Cele nauczania
Do końca tego rozdziału, będziesz w stanie:
- Opisać dwa podstawowe fizjologiczne następstwa przetoczenia niezgodnej krwi
- Porównać i skontrastować grupy krwi ABO i Rh
- Zidentyfikować, które grupy krwi mogą być bezpiecznie przetaczane pacjentom o różnych grupach różne grupy ABO
- Przedyskutuj patofizjologię choroby hemolitycznej noworodków
Transfuzje krwi u ludzi były ryzykownymi procedurami do czasu odkrycia głównych grup krwi ludzkiej przez Karla Landsteinera, austriackiego biologa i lekarza, w 1900 roku. Do tego momentu lekarze nie rozumieli, że po transfuzji krwi dochodziło czasem do zgonu, gdy rodzaj krwi dawcy wlewanej pacjentowi był niezgodny z jego własną krwią. Grupy krwi są określane na podstawie obecności lub braku specyficznych cząsteczek znacznikowych na błonach plazmatycznych erytrocytów. Dzięki ich odkryciu po raz pierwszy możliwe stało się dopasowanie grup krwi pacjenta i dawcy oraz zapobieganie reakcjom po transfuzji i zgonom.
Antygeny, przeciwciała i reakcje po transfuzji
Antygeny są substancjami, których organizm nie rozpoznaje jako należących do „siebie” i które w związku z tym wywołują reakcję obronną leukocytów układu odpornościowego. (Dodatkowe informacje na temat odporności znajdziesz w dalszej części artykułu). Tutaj skupimy się na roli odporności w reakcjach po transfuzji krwi. Zwłaszcza w przypadku krwinek czerwonych, antygeny określane są jako izoantygen lub aglutynogen (antygeny powierzchniowe), a przeciwciała jako izoantygen lub aglutynina. W tym rozdziale będziemy używać bardziej powszechnych terminów antygeny i przeciwciała.
Antygeny są na ogół dużymi białkami, ale mogą obejmować inne klasy cząsteczek organicznych, w tym węglowodany, lipidy i kwasy nukleinowe. Po infuzji niezgodnej krwi, erytrocyty z obcymi antygenami pojawiają się w krwiobiegu i wywołują odpowiedź immunologiczną. Białka zwane przeciwciałami (immunoglobuliny), które są wytwarzane przez limfocyty B zwane komórkami plazmatycznymi, przyczepiają się do antygenów na błonach plazmatycznych infuzowanych erytrocytów i powodują ich wzajemne przyleganie.
- Ponieważ ramiona przeciwciał w kształcie litery Y przyczepiają się losowo do więcej niż jednej powierzchni erytrocytu, tworzą one kępy erytrocytów. Proces ten nazywany jest aglutynacją.
- Zgrupowania erytrocytów blokują małe naczynia krwionośne w całym organizmie, pozbawiając tkanki tlenu i składników odżywczych.
- Jak zlepki erytrocytów ulegają degradacji, w procesie zwanym hemolizą, ich hemoglobina jest uwalniana do krwiobiegu. Hemoglobina ta wędruje do nerek, które są odpowiedzialne za filtrację krwi. Jednakże ładunek uwolnionej hemoglobiny może łatwo przytłoczyć zdolność nerek do jej oczyszczenia, a u pacjenta może szybko rozwinąć się niewydolność nerek.
Zidentyfikowano ponad 50 antygenów na błonach erytrocytów, ale najbardziej znaczące pod względem potencjalnej szkodliwości dla pacjentów są sklasyfikowane w dwóch grupach: grupa krwi ABO i grupa krwi Rh.
Grupa krwi ABO
Pomimo, że nazwa grupy krwi ABO składa się z trzech liter, oznaczenie ABO określa obecność lub brak tylko dwóch antygenów, A i B. Oba są glikoproteinami. Osoby, których erytrocyty posiadają antygeny A na powierzchni błon erytrocytów, mają grupę krwi A, a osoby, których erytrocyty posiadają antygeny B, mają grupę krwi B. Ludzie mogą również posiadać zarówno antygeny A, jak i B na swoich erytrocytach, w takim przypadku mają grupę krwi AB. Osoby nieposiadające ani antygenów A ani B mają grupę krwi O. Grupy krwi ABO są uwarunkowane genetycznie.
Normalnie organizm musi być wystawiony na działanie obcego antygenu, aby mogło powstać przeciwciało. Nie jest tak w przypadku grupy krwi ABO. Osoby z grupą krwi A – bez wcześniejszego kontaktu z niezgodną krwią – mają w osoczu krwi wstępnie wytworzone przeciwciała przeciwko antygenowi B. Przeciwciała te, określane jako przeciwciała anty-B, będą powodować aglutynację i hemolizę, jeśli kiedykolwiek zetkną się z erytrocytami zawierającymi antygeny B. Podobnie, osoba z grupą krwi B posiada wstępnie ukształtowane przeciwciała anty-A. Osoby z grupą krwi AB, która posiada oba antygeny, nie mają preformowanych przeciwciał przeciwko żadnemu z nich. Osoby z grupą krwi O nie posiadają antygenów A i B na erytrocytach, ale w ich osoczu krwi krążą zarówno przeciwciała anty-A jak i anty-B.
Grupy krwi Rh
Grupa krwi Rh jest klasyfikowana w zależności od obecności lub braku drugiego antygenu erytrocytów określanego jako Rh. (Został on po raz pierwszy odkryty u gatunku naczelnych znanych jako makaki rhesus, które są często wykorzystywane w badaniach, ponieważ ich krew jest podobna do krwi ludzkiej). Chociaż zidentyfikowano dziesiątki antygenów Rh, tylko jeden, oznaczony jako D, ma znaczenie kliniczne. Ci, którzy mają antygen Rh D obecny na erytrocytach – około 85 procent Amerykanów – są określani jako Rh dodatni (Rh+), a ci, którzy go nie mają, są Rh ujemni (Rh-). Należy pamiętać, że grupa Rh jest odrębna od grupy ABO, więc każda osoba, bez względu na grupę krwi ABO, może mieć lub nie mieć antygenu Rh. Przy określaniu grupy krwi pacjenta, grupa Rh jest oznaczana poprzez dodanie słowa dodatni lub ujemny do grupy ABO. Na przykład, A dodatnia (A+) oznacza krew grupy ABO A z obecnym antygenem Rh, a AB ujemna (AB-) oznacza krew grupy ABO AB bez antygenu Rh.
Następujący wykres podsumowuje rozmieszczenie grup krwi ABO i Rh w Stanach Zjednoczonych.
| Tabela 1. Summary of ABO and Rh Blood Groups within the United States | ||||
|---|---|---|---|---|
| Grupa krwi | African-Americans | Asian-Americans | Caucasian-Americans | Latino/Latina-Americans |
| A+ | 24 | 27 | 33 | 29 |
| A- | 2 | 0.5 | 7 | 2 |
| B+ | 18 | 25 | 9 | 9 |
| B- | 1 | 0.4 | 2 | 1 |
| AB+ | 4 | 7 | 3 | 2 |
| AB- | 0,3 | 0,1 | 1 | 0.2 |
| O+ | 47 | 39 | 37 | 53 |
| O- | 4 | 1 | 8 | 4 |
W przeciwieństwie do przeciwciał grupy ABO, które są preformowane, przeciwciała przeciwko antygenowi Rh są wytwarzane tylko u osób Rh- po ekspozycji na antygen. Proces ten, zwany uczuleniem, zachodzi po transfuzji krwi niezgodnej z grupą Rh lub, co częstsze, po urodzeniu dziecka Rh+ przez matkę Rh-. Problemy są rzadkie w pierwszej ciąży, ponieważ komórki Rh+ dziecka rzadko przekraczają łożysko (organ wymiany gazowej i odżywczej pomiędzy dzieckiem a matką). Jednakże, podczas porodu lub zaraz po nim, matka Rh- może być narażona na kontakt z komórkami Rh+ dziecka (rysunek 1). Badania wykazały, że zdarza się to w około 13-14 procentach takich ciąż. Po ekspozycji, system immunologiczny matki zaczyna wytwarzać przeciwciała anty-Rh. Jeśli matka pocznie kolejne dziecko Rh+, wytworzone przez nią przeciwciała Rh mogą przedostać się przez łożysko do krwiobiegu płodu i zniszczyć jego krwinki. Stan ten, znany jako choroba hemolityczna noworodka (HDN) lub erytroblastoza płodu (erythroblastosis fetalis), może powodować anemię w łagodnych przypadkach, ale aglutynacja i hemoliza mogą być tak poważne, że bez leczenia płód może umrzeć w łonie matki lub wkrótce po urodzeniu.

Rysunek 1. Pierwsza ekspozycja matki Rh- na erytrocyty Rh+ w czasie ciąży wywołuje uczulenie. Przeciwciała anty-Rh zaczynają krążyć w krwiobiegu matki. Druga ekspozycja ma miejsce podczas kolejnej ciąży, gdy w macicy znajduje się płód Rh+. Matczyne przeciwciała anty-Rh mogą przekroczyć łożysko i przedostać się do krwiobiegu płodu, powodując aglutynację i hemolizę erytrocytów płodu.
Lek znany jako RhoGAM, skrót od Rh immunoglobulina, może tymczasowo zapobiec rozwojowi przeciwciał Rh u matki Rh-, zapobiegając w ten sposób tej potencjalnie poważnej chorobie płodu. Przeciwciała RhoGAM niszczą wszelkie erytrocyty Rh+, które mogą przekroczyć barierę łożyskową. RhoGAM jest zwykle podawany matkom Rh- podczas 26-28 tygodnia ciąży i w ciągu 72 godzin po porodzie. Okazał się on niezwykle skuteczny w zmniejszaniu częstości występowania HDN. Wcześniej zauważyliśmy, że częstość występowania HDN w ciąży Rh+ u matki Rh- wynosi około 13-14% bez leczenia zapobiegawczego. Od czasu wprowadzenia RhoGAM w 1968 roku, częstość ta spadła do około 0,1% w Stanach Zjednoczonych.
Określanie grup krwi ABO
Klinicyści są w stanie szybko i łatwo określić grupę krwi pacjenta używając komercyjnie przygotowanych przeciwciał. Nieznana próbka krwi jest rozdzielana do oddzielnych studzienek. Do jednej studzienki dodawana jest niewielka ilość przeciwciała anty-A, a do drugiej niewielka ilość przeciwciała anty-B. Jeśli antygen jest obecny, przeciwciała spowodują widoczną aglutynację komórek (Rysunek 2). Krew powinna być również przebadana na obecność przeciwciał Rh.

Rysunek 2. Ta próbka komercyjnie produkowanej karty „przyłóżkowej” umożliwia szybkie oznaczenie grupy krwi zarówno biorcy, jak i dawcy przed transfuzją. Karta zawiera trzy miejsca reakcyjne lub studzienki. Jeden z nich jest pokryty przeciwciałem anty-A, jeden przeciwciałem anty-B, a jeden przeciwciałem anty-D (testuje obecność czynnika Rh D). Wymieszanie kropli krwi z solą fizjologiczną w każdej studzience umożliwia interakcję krwi z preparatem przeciwciał specyficznych dla danego typu, zwanych również anty-serami. Aglutynacja krwinek w danym miejscu wskazuje na pozytywną identyfikację antygenów krwi, w tym przypadku antygenów A i Rh dla grupy krwi A+. Dla celów transfuzji, grupy krwi dawcy i biorcy muszą się zgadzać.
Protokoły transfuzjiABO
Aby uniknąć reakcji poprzetoczeniowych, najlepiej jest przetaczać tylko pasujące grupy krwi; to znaczy, że biorca z grupą B+ powinien otrzymać krew tylko od dawcy z grupą B+ i tak dalej. Jednak w sytuacjach nagłych, kiedy ostry krwotok zagraża życiu pacjenta, może nie być czasu na krzyżową identyfikację grupy krwi. W takich przypadkach można przetoczyć krew od dawcy uniwersalnego – osoby z grupą krwi O. Przypomnijmy, że erytrocyty grupy O nie wykazują antygenów A lub B. Tak więc, przeciwciała anty-A lub anty-B, które mogą krążyć w osoczu krwi pacjenta, nie napotkają żadnych antygenów powierzchniowych erytrocytów w oddanej krwi i dlatego nie zostaną sprowokowane do reakcji. Jednym z problemów z tym oznaczeniem uniwersalnego dawcy jest to, że jeśli osoba z grupą O była wcześniej narażona na antygen Rh, przeciwciała Rh mogą być obecne w oddanej krwi. Ponadto, wprowadzenie krwi typu O do organizmu osoby z grupą krwi A, B lub AB spowoduje mimo wszystko wprowadzenie przeciwciał przeciwko antygenom A i B, ponieważ te zawsze krążą w osoczu krwi typu O. Może to spowodować problemy dla biorcy. Może to powodować problemy u biorcy, ale ponieważ objętość przetoczonej krwi jest znacznie mniejsza niż objętość krwi własnej pacjenta, negatywne skutki stosunkowo niewielkiej ilości przeciwciał w osoczu są zazwyczaj ograniczone. Czynnik Rh odgrywa również pewną rolę. Jeśli osoby Rh- otrzymujące krew były wcześniej narażone na kontakt z antygenem Rh, przeciwciała dla tego antygenu mogą być obecne we krwi i w pewnym stopniu wywoływać aglutynację. Chociaż zawsze preferowane jest krzyżowe dopasowanie krwi pacjenta przed transfuzją, w sytuacji zagrożenia życia nie zawsze jest to możliwe i można zastosować takie procedury.
Pacjent z grupą krwi AB+ jest znany jako uniwersalny biorca. Pacjent ten może teoretycznie otrzymać każdą grupę krwi, ponieważ jego własna krew – posiadająca na powierzchni erytrocytów zarówno antygeny A jak i B – nie wytwarza przeciwciał anty-A i anty-B. Ponadto, pacjent Rh+ może otrzymać zarówno krew Rh+ jak i Rh-. Należy jednak pamiętać, że krew dawcy będzie zawierała krążące przeciwciała, co również może mieć negatywne konsekwencje. Na rycinie 3 przedstawiono grupy krwi i ich zgodność.
Na miejscu wypadku z udziałem wielu pojazdów, działań wojskowych, klęsk żywiołowych lub katastrof spowodowanych przez człowieka, wiele ofiar może cierpieć jednocześnie z powodu ostrego krwotoku, ale krew grupy O może nie być natychmiast dostępna. W takich okolicznościach lekarze mogą przynajmniej spróbować zastąpić część objętości krwi, która została utracona. Dokonuje się tego poprzez dożylne podanie roztworu soli fizjologicznej, który dostarcza płynów i elektrolitów w proporcjach odpowiadających normalnej objętości osocza krwi. Trwają badania nad stworzeniem bezpiecznej i skutecznej sztucznej krwi, która spełniałaby funkcje krwi przenoszącej tlen bez krwinek czerwonych, co umożliwiłoby transfuzje w warunkach polowych bez obawy o niezgodność. Te substytuty krwi zwykle zawierają hemoglobinę, jak również nośniki tlenu na bazie perfluorowęglowodorów.
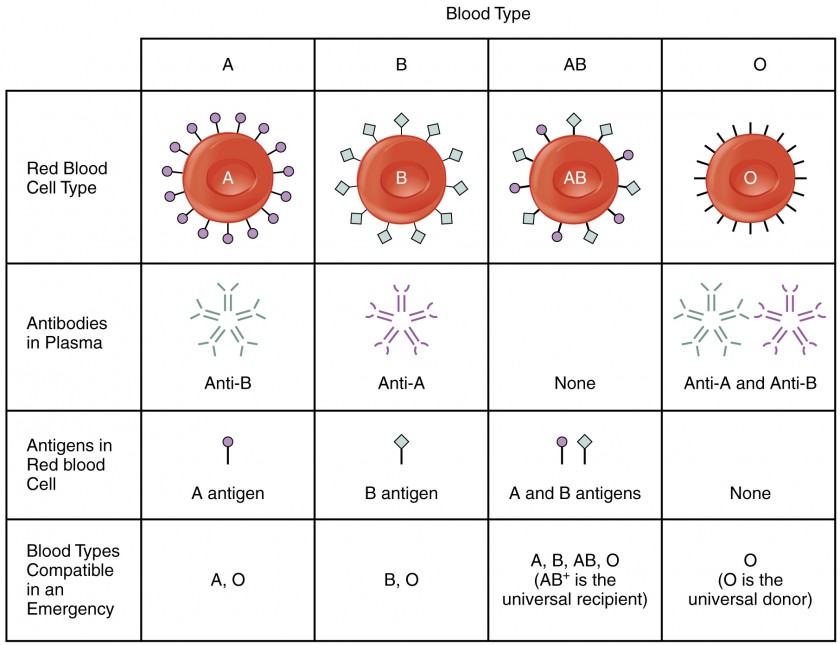
Rysunek 3. Ten wykres podsumowuje charakterystykę grup krwi w grupie krwi ABO. Więcej informacji na temat koncepcji uniwersalnego dawcy lub biorcy znajduje się w tekście.
Przegląd rozdziału
Antygeny to cząsteczki nie będące sobą, zwykle duże białka, które wywołują odpowiedź immunologiczną. W reakcjach transfuzji przeciwciała przyłączają się do antygenów na powierzchni erytrocytów, powodując aglutynację i hemolizę. Antygeny grup krwi ABO oznaczane są jako A i B. Osoby z grupą krwi A mają na erytrocytach antygeny A, natomiast osoby z grupą krwi B mają antygeny B. Osoby z grupą krwi AB mają zarówno antygeny A, jak i B, natomiast osoby z grupą krwi O nie mają ani antygenów A, ani B. Osocze krwi zawiera wstępnie wytworzone przeciwciała przeciwko antygenom, które nie znajdują się na erytrocytach danej osoby.
Drugą grupą antygenów krwi jest grupa Rh, z których najważniejszym jest Rh D. Osoby z krwią Rh- nie mają tego antygenu na erytrocytach, natomiast osoby z krwią Rh+ mają. Około 85 procent Amerykanów ma grupę Rh+. Kiedy kobieta z krwią Rh- zajdzie w ciążę z płodem Rh+, jej organizm może zacząć produkować przeciwciała anty-Rh. Jeśli następnie zajdzie ona w ciążę z drugim płodem Rh+ i nie będzie leczona profilaktycznie preparatem RhoGAM, płód będzie narażony na reakcję antygen-przeciwciało, w tym aglutynację i hemolizę. Jest to znane jako choroba hemolityczna noworodka.
Porównanie krzyżowe w celu określenia grupy krwi jest konieczne przed przetoczeniem krwi, chyba że u pacjenta występuje krwotok stanowiący bezpośrednie zagrożenie życia, w którym to przypadku można przetoczyć krew grupy O.
Samosprawdzenie
Odpowiedz na poniższe pytanie(a), aby sprawdzić jak dobrze rozumiesz tematy poruszone w poprzedniej części.
Pytania dotyczące krytycznego myślenia
- Po wypadku samochodowym, pacjent zostaje przewieziony na oddział ratunkowy z licznymi urazami, powodującymi poważne krwawienie. Stan pacjenta jest krytyczny, a nie ma czasu na określenie jego grupy krwi. Jaką grupę krwi należy przetoczyć i dlaczego?
- W ramach przygotowań do planowanej operacji pacjent zgłasza się do laboratorium szpitalnego w celu pobrania krwi. Technik pobiera próbkę krwi i wykonuje test w celu określenia jej grupy. Umieszcza próbkę krwi pacjenta w dwóch studzienkach. Do pierwszej studzienki dodaje przeciwciało anty-A. Do drugiej dodaje przeciwciało anty-B. Obie próbki ulegają widocznej aglutynacji. Czy technik popełnił błąd, czy jest to normalna reakcja? Jeśli normalna, jaką grupę krwi to wskazuje?
Słowniczek
Grupa krwiABO: klasyfikacja grup krwi oparta na obecności lub braku glikoprotein A i B na powierzchni błony erytrocytów
Aglutynacja: grupowanie się komórek w masy połączone przeciwciałami
Pasowanie krzyżowe: badanie krwi służące do identyfikacji grupy krwi przy użyciu przeciwciał i małych próbek krwi
hemoliza: niszczenie (liza) erytrocytów i uwalnianie ich hemoglobiny do krążenia
choroba hemolityczna noworodków (HDN): (również erythroblastosis fetalis) zaburzenie powodujące aglutynację i hemolizę u płodu Rh+ lub noworodka matki Rh-
Grupa krwi Rh: klasyfikacja grup krwi oparta na obecności lub braku antygenu Rh na powierzchni błony erytrocytów
uniwersalny dawca: osoba z grupą krwi O-
uniwersalny biorca: osoba z grupą krwi AB+
Grupa krwi Rh: osoba z grupą krwi AB+
Grupa krwi Rh: grupa krwi, która jest uznawana za grupę krwi.