Original Editor – The Open Physio project. Top Contributors – Kim Jackson, George Prudden, Rachael Lowe, Tomer Yona und Lucinda Hampton
Einführung
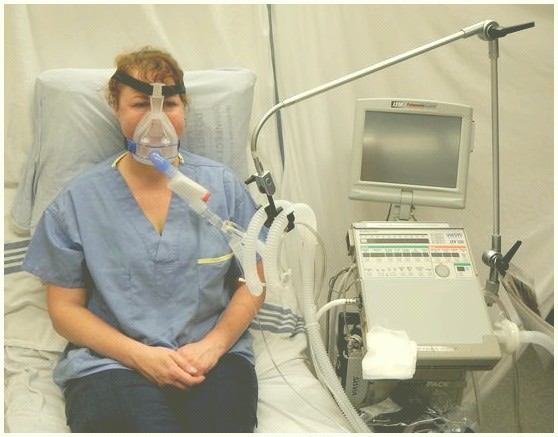
Nicht-invasiveinvasive Beatmung (NIV) ist die Zufuhr von Sauerstoff (Beatmungsunterstützung) über eine Gesichtsmaske und damit der Verzicht auf einen endotrachealen Atemweg. Die NIV erzielt vergleichbare physiologische Vorteile wie die konventionelle mechanische Beatmung, indem sie die Atemarbeit reduziert und den Gasaustausch verbessert.
Der Eingriff ist als wirksame Behandlung für Atemversagen bei chronisch obstruktiver Lungenerkrankung, kardiogenem Lungenödem und anderen Atemwegserkrankungen ohne Komplikationen wie Atemmuskelschwäche, Trauma der oberen Atemwege, beatmungsassoziierte Pneumonie und Sinusitis anerkannt.
NIV funktioniert, indem ein positiver Atemwegsdruck erzeugt wird – der Druck außerhalb der Lunge ist größer als der Druck innerhalb der Lunge. Dies führt dazu, dass Luft in die Lunge gepresst wird (über den Druckgradienten), wodurch die Atemanstrengung verringert und die Atemarbeit reduziert wird. Sie hilft auch, den Brustkorb und die Lungen zu erweitern, indem sie die funktionelle Restkapazität (die Luftmenge, die nach der Exspiration in der Lunge verbleibt) nach einer normalen (tidalen) Exspiration erhöht; dies ist die in den Alveolen verfügbare Luft, die für den Gasaustausch zur Verfügung steht. Es gibt zwei Arten der NIV, die nicht-invasive Überdruckbeatmung (NIPPV) und die Negativdruckbeatmung (NPV).
Zur Anatomie der Lunge siehe hier
Nicht-invasive Überdruckbeatmung
Die NIPPV beschreibt die Abgabe von Sauerstoff mit konstantem oder variablem Druck über eine Gesichtsmaske, wie Bi-Level Positive Airway Pressure (BiPAP) und Constant Positive Airway Pressure (CPAP)
CPAP
CPAP ist die einfachste Form der Unterstützung und bietet einen konstanten festen Überdruck während der gesamten Inspiration und Exspiration, wodurch die Atemwege offen bleiben und die Atemarbeit reduziert wird. Dies führt zu einem höheren Grad an inspiriertem Sauerstoff als bei anderen Sauerstoffmasken. Wenn es für den Heimgebrauch indiziert ist, erfolgt dies in der Regel über einen Low-Flow-Generator und wird in der Regel für Patienten verwendet, die nächtliches CPAP für Schlafapnoe benötigen. High-Flow-Systeme, die in einer Krankenhausumgebung verwendet werden, sind so konzipiert, dass die abgegebenen Luftstromraten größer sind als die, die der gestörte Patient selbst erzeugt. Sie wirken sich nicht nur auf die Atemfunktion aus, sondern können auch die Herzfunktion unterstützen, wenn Patienten ein niedriges Herzzeitvolumen und einen bereits bestehenden niedrigen Blutdruck haben. Es wird auch häufig bei schwerer obstruktiver Schlafapnoe und auch bei Atemversagen vom Typ 1 eingesetzt, z. B. bei akutem Lungenödem (durch Rekrutierung kollabierter Alveolen).
Indikationen
- Wenn ein Patient trotz medizinischer Intervention hypoxisch bleibt
- Atelektase – vollständiger oder teilweiser Kollaps einer Lunge oder eines Lungenflügels
- Rippenfrakturen – zur Schienung des offenen Brustkorbs; um die Fraktur zu stabilisieren und eine Schädigung der Lunge zu verhindern
- Ateminsuffizienz Typ I
- Herzinsuffizienz
- Kardiogenes Lungenödem
- Obstruktive Schlafapnoe
- Pneumonie: Als Zwischenmaßnahme vor einer invasiven Beatmung oder als Obergrenze der Behandlung
- Nasales CPAP wird häufiger bei Säuglingen eingesetzt.
BiPAP
NIV wird oft als BiPAP bezeichnet, allerdings ist BiPAP eigentlich der Handelsname. Wie der Name vermuten lässt, liefert es einen unterschiedlichen Atemwegsdruck in Abhängigkeit von Inspiration und Exspiration. Der inspiratorische positive Atemwegsdruck (iPAP) ist höher als der exspiratorische positive Atemwegsdruck (ePAP). Daher wird die Beatmung hauptsächlich durch den iPAP gewährleistet, während der ePAP die nicht entlüfteten oder kollabierten Alveolen für den Gasaustausch rekrutiert und den Abtransport des ausgeatmeten Gases ermöglicht. In der akuten Situation wird die NIV bei respiratorischer Insuffizienz vom Typ 2 (zum Beispiel bei einer COPD-Exazerbation) mit respiratorischer Azidose (pH < 7,35) eingesetzt.
Indikationen
- Atmungsinsuffizienz Typ II
- Azidotische Exazerbation einer chronisch obstruktiven Lungenerkrankung (COPD)
- Erhöhte Atemarbeit, die zu ventilatorischem Versagen führt, z. B. Hyperkapnie (erhöhtes CO2 im arteriellen Blutgas), Müdigkeit oder neuromuskuläre Störungen
- Entwöhnung von der Trachealintubation
Negativdruckbeatmung (NPV)
Negativdruckbeatmungsgeräte bieten eine Beatmungsunterstützung unter Verwendung eines Geräts, das den Thoraxkäfig umschließt, wie z. B. die eiserne Lunge. Obwohl sie in der heutigen Gesellschaft nicht mehr so häufig anzutreffen sind, waren sie in der ersten Hälfte des zwanzigsten Jahrhunderts während der Polio-Epidemie beliebt. Sie funktionieren, indem sie den Druck, der den Thorax umgibt, absenken und so einen Unterdruck erzeugen, der die Brustwand passiv ausdehnt, um die Lungen aufzublasen. Die Ausatmung erfolgt durch passiven Rückstoß der Brustwand. Ihr Einsatz ist nach wie vor bei chronischer Ateminsuffizienz indiziert. Die drei verwendeten Typen haben jeweils ihre eigenen Vor- und Nachteile:
- Die früheste Version ist das Tankventilator, besser bekannt als die eiserne Lunge. Es ist ein großes zylindrisches Gerät, das den Körper des Patienten umschließt, wobei nur der Kopf sichtbar ist, ein Halskragen sorgt für eine luftdichte Abdichtung
- Der Poncho-Der Poncho ist ein luftdichter Körperanzug, der ein starres Metallgerüst verwendet, das mit einem luftdichten Nylonparker bedeckt ist, der den Rumpf umgibt
- Der Kürass besteht aus einer starren Glasfaserschale, die über die Brustwand und den Oberbauch passt
Kontraindikationen der NIV
- Koma
- Unbehandelter Pneumothorax
- Offene Hämoptyse
- Erbrechen von Blut (Hämatemesis)
- Gesichtsfrakturen
- Instabilität des Herz-Kreislauf-Systems
- Herzstillstand
- Atemstillstand
- Erhöhter ICP
- Kürzlich durchgeführte obere GI Operation
- Aktive Tuberkulose
- Lungenabszess
- Keine weiteren Kontraindikationen in der pädiatrischen Population
Vorsichtsmaßnahmen
- Emphysem – Thoraxröntgen auf Bullae prüfen
- Patienten-Compliance
- Hautintegrität
- Atemwegsobstruktion
Patienten, die wahrscheinlich nicht gut auf NIV ansprechen
- Agitation, enzephalopathisch, unkooperativ
- Schwere Erkrankung einschließlich extremer Azidose (pH <7.2)
- Vorhandensein von übermäßiger Sekretion oder Pneumonie
- Multiorganversagen
- Hämodynamische Instabilität
- Unfähigkeit, einen Lippenverschluss aufrechtzuerhalten
- Unfähigkeit, die Unfähigkeit, den Atemweg zu schützen
- Offene respiratorische Insuffizienz, die eine sofortige Intubation erfordert
Einrichten der Geräte
- Richten Sie die NIV nur ein, wenn Sie mit den Geräten vertraut sind, Kreisläufen, Masken, etc.und wissen, wie Sie den Patienten sicher an die NIV anschließen und angemessen auf die Blutgaswerte reagieren können.
- Die Entscheidung zur Anwendung der NIV und die Einstellungen müssen immer gemeinsam mit dem medizinischen und pflegerischen Team, das den Patienten betreut, getroffen werden.
- Führen Sie den Patienten langsam an die Behandlung heran.
- Bei Verwendung einer Nasenmaske müssen die Patienten ihren Mund geschlossen halten.
- Manche Patienten sind für die NIV weniger geeignet; jede Situation sollte jedoch individuell beurteilt werden.
- Die NIV sollte im Allgemeinen auf der Intensivstation/HDU eingesetzt werden – vergewissern Sie sich, dass Sie die örtlichen Richtlinien kennen.
Teile des Geräts
- Generator für positiven Atemwegsdruck auf zwei Ebenen (BiPAP)
- Antibakterieller Filter
- Smoothbore-Schlauch
- Ausatemöffnung
- Gesichtsmaske, Abstandshalter und Kopfband
- Sauerstoffschlauch
- Beheizter Atemluftbefeuchter und Schlauch (falls erforderlich)
- Oximeter mit integriertem Schreiber
Anweisungen zum Gebrauch des Beatmungsgerätes
- Führen Sie den Patienten langsam an das Gerät und alle seine Teile heran.
- Vergewissern Sie sich, dass die Maske bequem sitzt und dass der Patient die Maske ohne das Beatmungsgerät auf seinem Gesicht spüren kann.
- Geben Sie dem Patienten die Möglichkeit, die Funktionsweise des Geräts durch die Maske an den Händen oder an der Wange zu spüren, bevor er sie über Nase oder Mund anlegt.
- Geben Sie dem Patienten die Möglichkeit, das Atmen mit dem Beatmungsgerät zu üben, indem Sie die Maske entweder festhalten oder ihm erlauben, sie festzuhalten.
- Passen Sie die Einstellungen anfangs für den Komfort an und stellen Sie fest, ob der Patient sich bequem in einer Schlafposition entspannen kann.
- Geben Sie dem Patienten Gelegenheit, etwaige Beschwerden zu äußern.
- Beurteilen Sie die Leistung des Beatmungsgeräts während eines Mittagsschlafs und passen Sie sie an, um den Gasaustausch und den Komfort zu optimieren.
- Fahren Sie mit einer Studie über Nacht fort, um den Gasaustausch und die Schlafqualität weiterhin zu überwachen und zu optimieren.
Komplikationen
Gesichtsdekubitus

Druckgeschwüre im Zusammenhang mit der Anwendung von NIV sind ein wachsendes klinisches Problem aufgrund der zunehmenden Beliebtheit der Intervention. Die Prävalenz von Dekubitus des Grades I wurde auf 5-50 % nach ein paar Stunden und 100 % nach 48 Stunden geschätzt. Die Entwicklung von Dekubitus ist mit schlechten klinischen Ergebnissen, erhöhten Komplikationen und einer längeren Verweildauer im Krankenhaus verbunden, die zu den Folgen der akuten Erkrankung hinzukommen. Medizinische Geräte wie NIV-Masken weisen einzigartige Risikofaktoren auf, darunter – das Vorhandensein eines individuellen Mikroklimas am Gerät, die Methode, mit der das Gerät befestigt wird, dass Geräte die Haut verdecken können und dass die gefährdeten Bereiche nicht routinemäßig kontrolliert werden. Das Hauptaugenmerk der Kliniker liegt auf dem Erreichen einer Maskenabdichtung, da Luftlecks mit einer geringeren Toleranz gegenüber dem Eingriff verbunden sind. Der alternierende Luftstrom aus dem zweistufigen Überdruck bedeutet, dass eine Abdichtung wichtig ist, um eine Asynchronität der Beatmung zu vermeiden. Daher wird die Bandspannung erhöht, wobei das Risiko von Druckschäden eine sekundäre Überlegung ist. Es ist wichtig zu bedenken, dass der Patient aufgrund von Sedierung, Medikamenten oder neurologischen Erkrankungen oder Verletzungen möglicherweise nicht in der Lage ist, auf einen unbequemen Maskensitz oder eine übermäßige Belastung empfindlicher Hautbereiche zu reagieren. Außerdem kann der Patient zu schwach sein, um das Gerät zu repositionieren. Oronasale Masken wurden traditionell wegen ihres Komforts und ihrer einfachen Handhabung bevorzugt, jedoch wurden auch andere Schnittstellen als überlegen empfohlen. Prophylaktische Eingriffe sollten ebenfalls in Betracht gezogen werden.
Augenreizung
Es ist wichtig sicherzustellen, dass die Maske richtig sitzt, da sonst Sauerstoff nach oben zu den Augen entweichen kann, was zu Augenreizungen und Bindehautentzündungen führen kann.
Sekretretretretretion
Die Verwendung einer Vollgesichtsmaske kann die Fähigkeit zu husten und den effektiven Abtransport von Sekreten beeinträchtigen. Außerdem kann der erzeugte positive Druck die Fähigkeit des Patienten beeinträchtigen, ausreichende exspiratorische Flussraten zu erzeugen, was die Mobilisierung von Sekret beeinträchtigt, und auch einen Hustenwiderstand hervorrufen, der zu einer Retention von Sekret führt.
Ressourcen
- British Thoracic Society guidelines on non-invasive ventilation.
- 1.0 1.1 Nava S, Hill N. Nicht-invasive Beatmung bei akutem Lungenversagen. Lancet 2009; 374(9685): 250-9.
- Vitacca M, Ambrosino N, Clini E, et al. Physiological Response to Pressure Support Ventilation Delivered before and after Extubation in Patients Not Capable of Totally Spontaneous Autonomous Breathing. American Journal of Respiratory and Critical Care Medicine 2001; 164: 638-41.
- Pingleton SK. Komplikationen bei akutem respiratorischem Versagen. Am Rev Respir Dis 1988; 137(6): 1463-93.
- Leitlinie BT. Non-invasive ventilation in acute respiratory failure. Thorax. 2002 Mar;57(3):192-211.
- Lumb A. Nunn’s Applied Respiratory Physiology. 6th edn. Philidelphia PA: Butterworth Heinemann, 2005
- CPAP und nicht-invasive Beatmung in 5 Minuten. Verfügbar unter https://youtu.be/OHQK5PUTQ_0. Accessed 19 March 2020
- Pinto VL, Sharma S. Continuous Positive Airway Pressure (CPAP). InStatPearls 2019 Jan 20. StatPearls Publishing. Accessed 19 March 2020
- 8.0 8.1 8.2 8.3 Nehyba, K. (2006). Kontinuierliche positive Atemwegsdruckbeatmung Teil 1: Physiologie und Patientenpflege. British Journal of Cardiac Nursing, 1(12), 575-579. doi:10.12968/bjca.2006.1.12.22455
- 9.0 9.1 Nehyba, K. (2007). Kontinuierliche positive Atemwegsdruckbeatmung. Teil 2: Indikationen und Kontraindikationen. British Journal of Cardiac Nursing, 2(1), 18-24. doi:10.12968/bjca.2007.2.1.22638
- 10.0 10.1 10.2 10.3 10.4 10.5 Harden, B. (2004). Emergency Physiotherapy: An on-call survival guide. Edinburgh: Churchill Livingstone, S. 253-254.
- Hörmann C, Baum M, Putensen CH, Mutz NJ, Benzer H. Biphasic positive airway pressure (BIPAP) – A new mode of ventilatory support. Europäische Zeitschrift für Anästhesiologie. 1994 Jan;11(1):37-42.
- Christie G, Currie GP, Plant P. Ventilatory support. Bmj. 2006 Jul 13;333(7559):138-40.
- Pertab D. Principles of non-invasive ventilation: a critical review of practice issues. British Journal of Nursing. 2009 Sep 10;18(16):1004-8.
- Shenoy KV, Kim V, Criner GJ. Noninvasive Ventilation. In Critical Care Study Guide 2010 (pp. 879-901). Springer, New York, NY.
- How to Set Up a BiPAP Machine. Verfügbar unter https://www.youtube.com/watch?v=hXtx0nEoL9E. Accessed on 19 March 2020
- Carron M, Freo U, BaHammam AS, et al. Complications of non-invasive ventilation techniques: a comprehensive qualitative review of randomized trials. Br J Anaesth 2013; 110(6): 896-914.
- Black JM, Cuddigan JE, Walko MA, Didier LA, Lander MJ, Kelpe MR. Medizinproduktbezogene Dekubitus bei hospitalisierten Patienten. Int Wound J 2010; 7(5): 358-65.
- Dellweg D, Hochrainer D, Klauke M, Kerl J, Eiger G, Kohler D. Determinants of skin contact pressure formation during non-invasive ventilation. J Biomech 2010; 43(4): 652-7.
- Yamaguti WP, Moderno EV, Yamashita SY, et al. Treatment-related risk factors for development of skin breakdown in subjects with acute respiratory failure undergoing noninvasive ventilation or CPAP. Respir Care 2014; 59(10): 1530-6.
- Vaschetto R, De Jong A, Conseil M, et al. Comparative evaluation of three interfaces for non-invasive ventilation: a randomized cross-over design physiologic study on healthy volunteers. Crit Care 2014; 18(1): R2.
- Weng MH. Der Effekt der Schutzbehandlung bei der Reduktion von Druckgeschwüren bei nicht-invasiv beatmeten Patienten. Intensive Crit Care Nurs 2008; 24(5): 295-9.
- Moore T, Woodrow P. High dependency nursing care: observation, intervention and support for level 2 patients. Routledge; 2009 Jun 4.