Objetivos de aprendizaje
Al finalizar esta sección, serás capaz de:
- Enumerar y describir la acción objetivo de las hormonas producidas por el páncreas.
El páncreas es un órgano largo y delgado, que en su mayor parte está situado en la parte posterior de la mitad inferior del estómago (Figura 1). Aunque es principalmente una glándula exocrina, que secreta una variedad de enzimas digestivas, el páncreas tiene una función endocrina. Sus islotes pancreáticos -grupos de células antes conocidos como islotes de Langerhans- segregan las hormonas glucagón, insulina, somatostatina y polipéptido pancreático (PP).
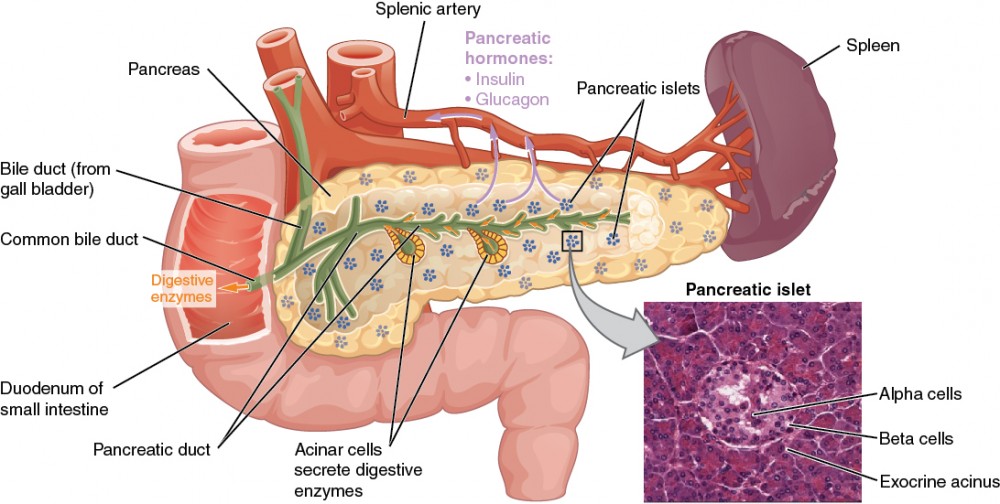
Figura 1. La función exocrina del páncreas consiste en que las células acinares secretan enzimas digestivas que son transportadas al intestino delgado por el conducto pancreático. Su función endocrina implica la secreción de insulina (producida por las células beta) y glucagón (producido por las células alfa) dentro de los islotes pancreáticos. Estas dos hormonas regulan el ritmo del metabolismo de la glucosa en el organismo. La micrografía muestra los islotes pancreáticos. LM × 760. (Micrografía proporcionada por los Regentes de la Facultad de Medicina de la Universidad de Michigan © 2012)
Células y secreciones de los islotes pancreáticos
Los islotes pancreáticos contienen cada uno cuatro variedades de células:
- La célula alfa produce la hormona glucagón y constituye aproximadamente el 20 por ciento de cada islote. El glucagón desempeña un papel importante en la regulación de la glucosa en sangre; los niveles bajos de glucosa en sangre estimulan su liberación.
- La célula beta produce la hormona insulina y constituye aproximadamente el 75 por ciento de cada islote. Los niveles elevados de glucosa en sangre estimulan la liberación de insulina.
- La célula delta representa el cuatro por ciento de las células de los islotes y segrega la hormona peptídica somatostatina. Recordemos que la somatostatina también es liberada por el hipotálamo (como GHIH), y el estómago y los intestinos también la secretan. La somatostatina pancreática, que es una hormona inhibidora, inhibe la liberación de glucagón e insulina.
- La célula PP representa aproximadamente el uno por ciento de las células de los islotes y secreta la hormona polipeptídica pancreática. Se cree que desempeña un papel en el apetito, así como en la regulación de las secreciones exocrinas y endocrinas del páncreas. El polipéptido pancreático liberado tras una comida puede reducir el consumo de más alimentos; sin embargo, también se libera en respuesta al ayuno.
- Estimula al hígado para que convierta sus reservas de glucógeno en glucosa. Esta respuesta se conoce como glucogenolisis. La glucosa se libera entonces a la circulación para ser utilizada por las células del cuerpo.
- Estimula al hígado para que tome aminoácidos de la sangre y los convierta en glucosa. Esta respuesta se conoce como gluconeogénesis.
- Estimula la lipólisis, la descomposición de los triglicéridos almacenados en ácidos grasos libres y glicerol. Parte del glicerol libre liberado en el torrente sanguíneo viaja al hígado, que lo convierte en glucosa. Esta es también una forma de gluconeogénesis.
- ¿Cuál sería la consecuencia fisiológica de una enfermedad que destruyera las células beta del páncreas?
- ¿Por qué el cuidado de los pies es extremadamente importante para las personas con diabetes mellitus?
Regulación de los niveles de glucosa en sangre mediante la insulina y el glucagón
La glucosa es necesaria para la respiración celular y es el combustible preferido de todas las células del cuerpo. El cuerpo obtiene la glucosa de la descomposición de los alimentos y bebidas que contienen carbohidratos que consumimos. La glucosa que no es tomada inmediatamente por las células como combustible puede ser almacenada por el hígado y los músculos como glucógeno, o convertida en triglicéridos y almacenada en el tejido adiposo. Las hormonas regulan tanto el almacenamiento como la utilización de la glucosa según sea necesario. Los receptores situados en el páncreas detectan los niveles de glucosa en sangre y, posteriormente, las células pancreáticas secretan glucagón o insulina para mantener los niveles normales.
Glucagón
Los receptores del páncreas pueden detectar el descenso de los niveles de glucosa en sangre, como ocurre durante los periodos de ayuno o durante un trabajo o ejercicio prolongado (Figura 2). En respuesta, las células alfa del páncreas segregan la hormona glucagón, que tiene varios efectos:
Tomadas en conjunto, estas acciones aumentan los niveles de glucosa en sangre. La actividad del glucagón se regula mediante un mecanismo de retroalimentación negativa; el aumento de los niveles de glucosa en sangre inhibe la producción y secreción de glucagón.

Figura 2. La concentración de glucosa en sangre se mantiene estrictamente entre 70 mg/dL y 110 mg/dL. Si la concentración de glucosa en sangre se eleva por encima de este rango, se libera insulina, que estimula a las células del cuerpo a eliminar la glucosa de la sangre. Si la concentración de glucosa en sangre desciende por debajo de este rango, se libera glucagón, que estimula a las células del cuerpo a liberar glucosa en la sangre.
Insulina
La función principal de la insulina es facilitar la captación de glucosa en las células del cuerpo. Los glóbulos rojos, así como las células del cerebro, el hígado, los riñones y el revestimiento del intestino delgado, no tienen receptores de insulina en sus membranas celulares y no necesitan insulina para captar la glucosa. Aunque el resto de las células del cuerpo sí necesitan insulina para tomar la glucosa del torrente sanguíneo, las células del músculo esquelético y las células adiposas son las principales dianas de la insulina.
La presencia de alimentos en el intestino desencadena la liberación de hormonas del tracto gastrointestinal, como el péptido insulinotrópico dependiente de la glucosa (antes conocido como péptido inhibidor gástrico). Éste es, a su vez, el desencadenante inicial de la producción y secreción de insulina por parte de las células beta del páncreas. Una vez que se produce la absorción de nutrientes, el consiguiente aumento de los niveles de glucosa en sangre estimula aún más la secreción de insulina.
No está del todo claro cómo facilita la insulina la captación de glucosa. Sin embargo, parece que la insulina activa un receptor de tirosina quinasa, desencadenando la fosforilación de muchos sustratos dentro de la célula. Estas múltiples reacciones bioquímicas convergen para favorecer el movimiento de vesículas intracelulares que contienen transportadores de glucosa facilitadores hacia la membrana celular. En ausencia de insulina, estas proteínas transportadoras normalmente se reciclan lentamente entre la membrana y el interior de la célula. La insulina desencadena el rápido movimiento de un conjunto de vesículas transportadoras de glucosa hacia la membrana celular, donde se fusionan y exponen los transportadores de glucosa al líquido extracelular. A continuación, los transportadores mueven la glucosa por difusión facilitada hacia el interior de la célula.
Pregunta de práctica
Mira el vídeo para ver una animación que describe la ubicación y la función del páncreas. ¿Qué falla en la función de la insulina en la diabetes tipo 2?
La insulina también reduce los niveles de glucosa en sangre al estimular la glucólisis, el metabolismo de la glucosa para la generación de ATP. Además, estimula al hígado para que convierta el exceso de glucosa en glucógeno para su almacenamiento, e inhibe las enzimas que intervienen en la glucogenólisis y la gluconeogénesis. Por último, la insulina promueve la síntesis de triglicéridos y proteínas. La secreción de insulina se regula mediante un mecanismo de retroalimentación negativa. Cuando los niveles de glucosa en sangre disminuyen, se inhibe la liberación de insulina. Las hormonas pancreáticas se resumen en la Tabla 1.
| Tabla 1. Hormonas del páncreas | ||
|---|---|---|
| Hormonas asociadas | Clase química | Efecto |
| Insulina (células beta) | Proteína | Reduce los niveles de glucosa en sangre |
| Glucagón (células alfa) | Proteína | Aumenta los niveles de glucosa en sangre |
| Somatostatina (células delta) | Proteína | Inhibe la liberación de insulina y glucagón |
| Polipéptido pancreático (células PP) | Proteína | Función en el apetito |
Trastornos del sistema endocrino
Diabetes Mellitus
Disfunción de la producción y secreción de insulina, así como de la capacidad de respuesta de las células diana a la insulina, puede dar lugar a una enfermedad denominada diabetes mellitus. La diabetes mellitus, una enfermedad cada vez más frecuente, se ha diagnosticado a más de 18 millones de adultos en Estados Unidos y a más de 200.000 niños. Se calcula que hasta 7 millones más de adultos padecen la enfermedad pero no han sido diagnosticados. Además, se estima que aproximadamente 79 millones de personas en Estados Unidos tienen prediabetes, una condición en la que los niveles de glucosa en sangre son anormalmente altos, pero aún no lo suficientemente altos como para ser clasificados como diabetes.
Hay dos formas principales de diabetes mellitus. La diabetes de tipo 1 es una enfermedad autoinmune que afecta a las células beta del páncreas. Se reconoce que ciertos genes aumentan la susceptibilidad. Las células beta de las personas con diabetes de tipo 1 no producen insulina, por lo que hay que administrar insulina sintética mediante inyección o infusión. Esta forma de diabetes representa menos del cinco por ciento de todos los casos de diabetes.
La diabetes de tipo 2 representa aproximadamente el 95 por ciento de todos los casos. Se adquiere, y los factores relacionados con el estilo de vida, como la mala alimentación, la inactividad y la presencia de prediabetes, aumentan en gran medida el riesgo de una persona. Entre el 80 y el 90% de las personas con diabetes de tipo 2 tienen sobrepeso u obesidad. En la diabetes de tipo 2, las células se vuelven resistentes a los efectos de la insulina. En respuesta, el páncreas aumenta su secreción de insulina, pero con el tiempo, las células beta se agotan. En muchos casos, la diabetes de tipo 2 puede revertirse mediante la pérdida moderada de peso, la actividad física regular y el consumo de una dieta saludable; sin embargo, si no se pueden controlar los niveles de glucosa en sangre, el diabético acabará necesitando insulina.
Dos de las primeras manifestaciones de la diabetes son la micción excesiva y la sed excesiva. Demuestran cómo los niveles descontrolados de glucosa en la sangre afectan a la función renal. Los riñones se encargan de filtrar la glucosa de la sangre. El exceso de glucosa en la sangre arrastra agua a la orina y, como resultado, la persona elimina una cantidad anormalmente grande de orina dulce. El uso del agua corporal para diluir la orina deja al cuerpo deshidratado, por lo que la persona tiene una sed inusual y continua. La persona también puede experimentar hambre persistente porque las células del cuerpo son incapaces de acceder a la glucosa del torrente sanguíneo.
Con el tiempo, los niveles persistentemente altos de glucosa en la sangre lesionan los tejidos de todo el cuerpo, especialmente los de los vasos sanguíneos y los nervios. La inflamación y la lesión del revestimiento de las arterias conducen a la aterosclerosis y a un mayor riesgo de ataque cardíaco y accidente cerebrovascular. El daño a los vasos sanguíneos microscópicos del riñón deteriora la función renal y puede conducir a la insuficiencia renal. Los daños en los vasos sanguíneos que sirven a los ojos pueden provocar ceguera. Los daños en los vasos sanguíneos también reducen la circulación en las extremidades, mientras que los daños en los nervios provocan una pérdida de sensibilidad, denominada neuropatía, especialmente en las manos y los pies. En conjunto, estos cambios aumentan el riesgo de lesiones, infecciones y muerte de los tejidos (necrosis), lo que contribuye a una elevada tasa de amputaciones de dedos, pies y pantorrillas en las personas con diabetes. La diabetes no controlada también puede provocar una forma peligrosa de acidosis metabólica denominada cetoacidosis. Al carecer de glucosa, las células recurren cada vez más a las reservas de grasa como combustible. Sin embargo, en un estado de deficiencia de glucosa, el hígado se ve obligado a utilizar una vía alternativa de metabolismo de los lípidos que da lugar a una mayor producción de cuerpos cetónicos (o cetonas), que son ácidos. La acumulación de cetonas en la sangre provoca cetoacidosis, que -si no se trata- puede conducir a un «coma diabético» potencialmente mortal. En conjunto, estas complicaciones hacen que la diabetes sea la séptima causa de muerte en Estados Unidos.
La diabetes se diagnostica cuando las pruebas de laboratorio revelan que los niveles de glucosa en sangre son más altos de lo normal, una condición llamada hiperglucemia. El tratamiento de la diabetes depende del tipo, la gravedad de la afección y la capacidad del paciente para realizar cambios en su estilo de vida. Como se ha señalado anteriormente, la pérdida moderada de peso, la actividad física regular y el consumo de una dieta saludable pueden reducir los niveles de glucosa en sangre. Algunos pacientes con diabetes de tipo 2 pueden ser incapaces de controlar su enfermedad con estos cambios de estilo de vida, y necesitarán medicación. Históricamente, el tratamiento de primera línea de la diabetes de tipo 2 era la insulina. Los avances en la investigación han dado lugar a opciones alternativas, incluyendo medicamentos que mejoran la función pancreática.
Mira el vídeo para ver una animación que describe el papel de la insulina y el páncreas en la diabetes.
Repaso del capítulo
El páncreas tiene funciones exocrinas y endocrinas. Los tipos de células de los islotes pancreáticos incluyen las células alfa, que producen glucagón; las células beta, que producen insulina; las células delta, que producen somatostatina; y las células PP, que producen polipéptido pancreático. La insulina y el glucagón participan en la regulación del metabolismo de la glucosa. La insulina es producida por las células beta en respuesta a niveles elevados de glucosa en sangre. Favorece la captación y utilización de la glucosa por parte de las células diana, así como el almacenamiento del exceso de glucosa para su uso posterior. La disfunción de la producción de insulina o la resistencia de las células diana a los efectos de la insulina provocan la diabetes mellitus, un trastorno caracterizado por niveles elevados de glucosa en sangre. La hormona glucagón es producida y secretada por las células alfa del páncreas en respuesta a los niveles bajos de glucosa en sangre. El glucagón estimula mecanismos que aumentan los niveles de glucosa en sangre, como el catabolismo del glucógeno en glucosa.
Autocomprobación
Responde a la(s) siguiente(s) pregunta(s) para ver hasta qué punto entiendes los temas tratados en la sección anterior.
Preguntas de pensamiento crítico
Glosario
Célula alfa: tipo de célula de los islotes pancreáticos que produce la hormona glucagón
Célula beta: tipo de célula de los islotes pancreáticos que produce la hormona insulina
célula delta: tipo de célula menor del páncreas que segrega la hormona somatostatina
diabetes mellitus: afección causada por la destrucción o disfunción de las células beta del páncreas o por la resistencia celular a la insulina que da lugar a niveles anormalmente altos de glucosa en sangre
glucagón: hormona pancreática que estimula el catabolismo del glucógeno a glucosa, aumentando así los niveles de glucosa en sangre
hiperglucemia: niveles de glucosa en sangre anormalmente elevados
insulina: hormona pancreática que mejora la captación y utilización celular de la glucosa, disminuyendo así los niveles de glucosa en sangre
páncreas: órgano con funciones tanto exocrinas como endocrinas situado después del estómago que es importante para la digestión y la regulación de la glucosa en sangre
Islotes pancreáticos: grupos especializados de células pancreáticas que tienen funciones endocrinas; también llamados islotes de Langerhans
Célula PP: tipo de célula menor en el páncreas que secreta la hormona polipéptido pancreático