Este curso fue publicado en la edición de noviembre de 2015 y caduca el 20 de noviembre de 2018. Los autores no tienen conflictos de intereses comerciales que revelar. Esta actividad de autoaprendizaje de 2 horas de crédito está mediada electrónicamente.
Objetivos educativos
Después de leer este curso, el participante debe ser capaz de:
- Identificar las localizaciones anatómicas del nervio alveolar inferior.
- Discutir la administración del bloqueo del nervio alveolar inferior.
- Explicar el importante papel que desempeñan los higienistas dentales en la administración de anestesia local.
Los higienistas dentales a menudo necesitan proporcionar una anestesia local profunda para asegurar la comodidad del paciente durante la instrumentación periodontal. El IANB se considera un verdadero bloqueo nervioso porque la solución se deposita cerca de un gran tronco nervioso, lo que da lugar a una anestesia regional. Teniendo en cuenta la densidad del hueso cortical en las zonas molares, la IANB es a menudo una mejor opción que la infiltración anestésica local cuando se trata de conseguir una anestesia mandibular adecuada.2 Desgraciadamente, este enfoque frecuentemente utilizado sigue siendo un reto para los clínicos porque los bloqueos mandibulares son a veces incompletos, probablemente el resultado de las diferentes anatomías de los pacientes o de una técnica deficiente.
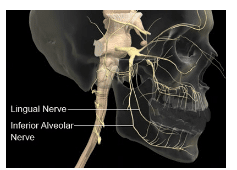
La división mandibular (V3) del nervio trigémino sale del cráneo a través del agujero oval y se divide en divisiones posteriores y anteriores. La división anterior es principalmente motora, permitiendo los músculos de la masticación; sin embargo, el nervio bucal es una rama principalmente sensorial. Se anestesia cuando se desea anestesiar los tejidos blandos de las caras bucales de los molares y premolares mandibulares.3 La división posterior del nervio mandibular es principalmente sensorial e incluye los nervios lingual, alveolar inferior y auriculotemporal (Figura 1). El nervio alveolar inferior se divide además en dos ramas terminales dentro del canal mandibular cerca de los premolares: los nervios mentales e incisivos.3
IMÁGENES MÉDICAS, UNIVERSAL IMAGES GROUP/SCIENCE PHOTO LIBRARY
El nervio alveolar inferior recorre el espacio infratemporal medial al músculo pterigoideo lateral, y pasa por el espacio pterigomandibular junto al ligamento esfenomandibular y la superficie medial de la rama mandibular.4 Aquí, el nervio alveolar inferior entra en el foramen mandibular, que está delimitado por la língula, una protuberancia ósea que sirve de fijación para el ligamento esfenomandibular.5 Una vez dentro del canal, el nervio inerva cada diente a través de los ápices radiculares.2 Al desplazarse hacia delante en el canal mandibular, se divide en las ramas del nervio mental e incisivo. La primera inerva los dientes anteriores hasta la línea media, la segunda proporciona inervación sensorial al labio inferior del mismo lado.5 Un IANB típico también anestesia el nervio lingual.4 El IANB anestesia los dientes mandibulares hasta la línea media, el cuerpo de la mandíbula, la parte inferior de la rama, el mucoperiostio bucal anterior al agujero mental, los dos tercios anteriores de la lengua, el suelo de la cavidad oral y los tejidos blandos linguales y el periostio.6 La arteria maxilar también recorre el trayecto del IANB en los espacios infratemporal y pterigomandibular. Una rama terminal de la arteria carótida, la arteria alveolar inferior y la vena alveolar inferior también pueden encontrarse en este espacio.4
MARCAS
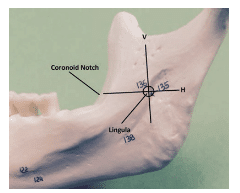
Entender la ubicación del agujero mandibular es importante para la administración eficaz de la IANB. La zona objetivo es el nervio alveolar inferior en su recorrido por la cara medial de la rama, antes de su entrada en el foramen mandibular y situado en la parte inferior de la língula (Figura 2).6 La ubicación óptima varía entre los pacientes, pero depositar el anestésico cerca del nervio justo antes de que entre en el foramen mandibular es la clave.3 Por lo tanto, es importante adherirse a los puntos de referencia anatómicos específicos para una administración exitosa. Dos puntos de referencia anatómicos importantes son la muesca coronoidea y el rafe pterigomandibular. La muesca coronoidea (Figura 3) es un punto de referencia óseo que constituye la parte más profunda de la rama en el borde anterior. La escotadura coronoidea se extiende inferiormente desde la cresta oblicua externa, en la superficie lateral de la mandíbula, hasta el aspecto superior de la apófisis coronoides. Anteriormente, el músculo buccinador y el músculo constrictor superior de la faringe forman el rafe pterigomandibular.7 El rafe, un engrosamiento tendinoso, es un importante punto de referencia anatómico de los tejidos blandos y representa la extensión medial de la zona de penetración. Por lo tanto, la penetración debe realizarse ligeramente lateral al rafe.4,5 El paciente debe abrirse ampliamente para que el operador pueda ver adecuadamente el rafe y localizar correctamente la muesca coronoidea. El espacio pterigomandibular no sólo contiene el nervio alveolar inferior, sino también la arteria y la vena alveolar inferior, el nervio lingual, el nervio del milohioideo y el ligamento y la fascia esfenomandibular (figura 4).8

Figura 2. Aquí se observa el objetivo del bloqueo del nervio alveolar inferior.
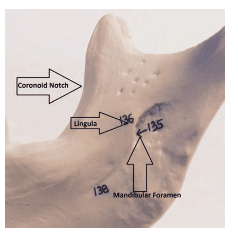
Hay tres parámetros que deben determinarse para localizar correctamente los puntos de referencia anatómicos: la altura de la inyección, la colocación anterior/posterior de la aguja/barril y la profundidad de penetración.6 La altura de la inyección se determina primero colocando el dedo índice o el pulgar de la mano no dominante en la escotadura coronoidea. Se traza una línea horizontal imaginaria desde la escotadura hasta el rafe pterigomandibular. Esta línea es paralela al plano oclusal de los dientes mandibulares y se situará entre 6 y 10 mm por encima del plano oclusal.6 Una intersección vertical de esta línea determinará el punto preciso de entrada de la aguja (figura 5). Este punto de inserción se encuentra entre la muesca coronoidea y el rafe pterigomandibular y está situado a tres cuartos de distancia de la muesca coronoidea o a un cuarto de distancia de la parte más profunda del rafe pterigomandibular (Figura 2).5
A continuación, la jeringa de aspiración debe colocarse por encima del segundo premolar del lado contralateral de la boca para obtener un mejor acceso y una angulación precisa. El tercer parámetro es la profundidad de penetración. Se avanza una aguja de 32 mm de longitud en el espacio pterigomandibular hasta que el hueso entre en contacto con la parte superior del foramen mandibular, donde la IANB penetra en el hueso a una profundidad aproximada de 20 mm a 25 mm o tres cuartas partes de la longitud de la aguja, dependiendo de la forma de la mandíbula.9 A continuación, el operador retirará la aguja a 1 mm del periostio. Por lo general, dos aspiraciones garantizan que la aguja no está en un vaso sanguíneo. Si no se aspira sangre, el operador suele administrar tres cuartas partes del anestésico en 1 minuto.6 Si se aspira sangre, el operador debe cambiar tanto la aguja como el cartucho y comenzar de nuevo. El inicio de la anestesia es de aproximadamente 3 a 5 minutos. La articaína puede ser más rápida, con un inicio de 1 a 3 minutos.6 El operador debe consultar con el paciente acerca de sus síntomas de adormecimiento y esperar el tiempo recomendado para asegurarse de que la anestesia es satisfactoria antes de comenzar el procedimiento terapéutico o considerar la readministración de anestésico.
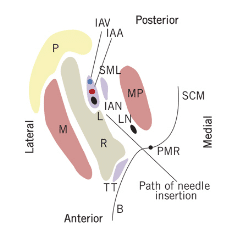
CURIOSIDAD DE KHOURY JN, MIHAILIDIS S, GHABRIEL M, TOWNSEND G. ANATOMÍA APLICADA DEL ESPACIO PTERIGO – MANDIBULAR: MEJORANDO EL ÉXITO DE LOS BLOQUEOS NERVIOS ALVEOLARES INTERIORES. AUST DENT J. 2011:56:112-121.
CONCERENCIAS
Aunque la IANB es la inyección más comúnmente administrada, sigue siendo un reto para los clínicos. Según Basset, la tasa de fracaso de la IANB es del 10% al 31%, mientras que Khalil estima que la tasa de fracaso de la inyección es del 20% al 25%.3,4 Varias razones contribuyen a las tasas de fracaso de la IANB, pero dos de las más comunes son la mala técnica del operador y la variabilidad anatómica.2,3,7-10
Al administrar la IANB, si se contacta con el hueso demasiado pronto, la deposición del anestésico puede no alcanzar el punto objetivo, causando una anestesia inadecuada. El operador debe retirar ligeramente la aguja y mover el cilindro de la jeringa más hacia delante sobre la zona del canino/primer premolar para inclinar la aguja más hacia atrás. En consecuencia, si no se contacta con el hueso, la aguja puede situarse demasiado atrás, lo que puede provocar la anestesia del nervio facial (CN VII), causando una parálisis unilateral temporal de los músculos faciales.11 Para evitar este escollo, la aguja debe contactar siempre con el hueso a la profundidad sugerida de 20 a 25 mm. Inyectar mientras la punta de la aguja está en contacto con el hueso impide la anestesia facial.4,6 El operador debe retirar la aguja ligeramente, reposicionar el cilindro de la jeringa más hacia atrás, e inclinar la aguja más hacia delante, hacia el punto objetivo.11 Si se siguen todas las directrices pero no se consigue la anestesia, el operador debe repetir el procedimiento, administrando tres cuartos de cartucho adicionales. Si se vuelve a experimentar un fracaso, se deben tener en cuenta las variaciones anatómicas y la mala técnica del operador.
VARIACIONES ANATÓMICAS
Una serie de variables anatómicas pueden interferir en el logro de una anestesia óptima. Por ejemplo, un nervio milohioideo accesorio, que se considera motor, a veces lleva información sensorial de los dientes mandibulares.2,8 Puede suministrar al menos algunas inervaciones pulpares al primer molar mandibular. Si este es el caso, el punto en el que el milohioideo se ramifica del nervio alveolar inferior se convierte en un factor importante a tener en cuenta.10 El milohioideo se ramifica del nervio alveolar inferior a medida que desciende hacia el foramen mandibular.6,8 La ramificación puede producirse hasta 14,7 mm superior y posterior a la língula.10 Después de la ramificación, el nervio milohioideo discurre inferior y anteriormente en el surco milohioideo a lo largo de la superficie medial de la mandíbula para inervar el músculo milohioideo.6 La IANB convencional a menudo no difunde al nervio milohioideo, lo que da lugar a una falta de anestesia en la zona del primer molar. Una alternativa es realizar una inyección de Gow-Gates, un bloqueo mandibular alto que se dirige a la superficie lateral anterior del cuello condilar justo por debajo de la inserción del músculo pterigoideo lateral.12 Otra estrategia consiste en infiltrar por vía bucal junto a los ápices del primer molar mandibular depositando una cuarta parte del cartucho a unos 3 mm a 5 mm de profundidad.11
Un nervio mandibular bífido puede complicar la capacidad de conseguir una anestesia adecuada en los dientes anteriores mandibulares.2,8 Una radiografía panorámica puede ayudar a localizar un nervio bífido.8 Por último, una inervación contralateral de los incisivos puede interferir con la anestesia completa del cuadrante, lo que hace necesario administrar una inyección adicional, como un bloqueo del nervio mental, en el cuadrante opuesto.
Otras consideraciones incluyen una rama ancha o larga, una musculatura voluminosa, un exceso de tejido adiposo, una infección en la zona donde se deposita la solución anestésica o una posición anormal del foramen mandibular.12 Deben tenerse en cuenta todas las posibilidades para que el operador pueda realizar alteraciones en la IANB tradicional o utilizar la IANB con técnicas alternativas.
Técnica del operador
Debido a que la longitud total y la profundidad de penetración para alcanzar el objetivo para el IANB tradicional es de 20 mm a 25 mm, deben evitarse las agujas cortas.6 Por lo general, una aguja corta no alcanzará la zona objetivo sin el riesgo de avanzar hasta el centro de la aguja e incrustar toda la aguja en el tejido. La tensión en el cubo podría provocar la rotura de la aguja, ya que la interfaz cubo-aguja es la parte más débil de la aguja. Además, el calibre de la aguja debe ser 25 o 27. Las agujas de calibre 30 no deben utilizarse para las IANB porque son las más finas y menos rígidas, lo que aumenta el riesgo de desviación y rotura.13 Por último, el paciente debe colocarse en posición supina y se le debe indicar que se abra bien para que el operador tenga la máxima visibilidad y acceso al lugar de la inyección. La posición supina también es preferible en caso de emergencia médica.
La cantidad de anestésico sugerida es de tres cuartos del cartucho o aproximadamente 1,5 ml de solución. Esto es generalmente adecuado para proporcionar la difusión apropiada a través del nervio y lograr una anestesia profunda. Debe utilizarse la menor dosis posible para lograr una anestesia clínicamente eficaz.4 Algunos clínicos reservan la solución al retirarla para depositarla cerca del nervio lingual. Sin embargo, la colocación adecuada de la IANB probablemente asegurará la anestesia tanto del nervio alveolar inferior como del lingual, ya que estos nervios generalmente se mueven muy cerca de la língula.
La aspiración positiva se produce en aproximadamente el 10% al 15% de las administraciones de IANB. Se recomiendan dos aspiraciones para confirmar que el lumen de una aguja no se encuentra dentro de un vaso sanguíneo.6 Aunque los anestésicos locales son relativamente seguros, la inyección intravascular de anestésicos locales -especialmente con un vasoconstrictor- puede provocar toxicidad en los sistemas cardiovascular y nervioso central.14 Los síntomas de sobredosis se producirán normalmente en los primeros 5 minutos tras la administración y los higienistas dentales deben conocer los signos y síntomas de toxicidad y estar preparados para reaccionar en consecuencia. Se debe anestesiar una región y completar el tratamiento antes de administrar una solución anestésica adicional en otra zona. Si se siguen estas pautas, se reducirán las posibilidades de toxicidad sistémica.15 En la mayoría de los pacientes, se puede utilizar un vasoconstrictor para reducir la toxicidad sistémica. Esto se debe a que ralentiza la absorción sistémica del agente anestésico, a la vez que proporciona potencialmente beneficios hemostáticos al operador.16 Por último, la administración de un cartucho anestésico completo debe durar 1 minuto. La inyección lenta suele ser menos dolorosa para el paciente y ayuda a prevenir una sobredosis de anestésico.6
Relación con los higienistas dentales
La anestesia local ha sido administrada con seguridad y eficacia por los higienistas dentales desde 1971. Muchos higienistas dentales están bien formados en la administración de anestesia local.17 Aunque las leyes de práctica difieren en cada estado, los organismos reguladores y las juntas estatales supervisan la calidad de la atención prestada para proteger a los pacientes. En un estudio de 2005, la mayoría de los encuestados no informaron de ninguna acción disciplinaria para los higienistas dentales que administran anestesia local.18 La mayoría de los estados requieren que los higienistas dentales administren anestesia local bajo la supervisión directa de un dentista, sin embargo, seis estados -Arkansas, Arizona, Colorado, Idaho, Minnesota y Oregón- permiten que los higienistas dentales administren anestesia bajo supervisión general.19
La mayoría de los empleadores de dentistas aprecian que los higienistas dentales puedan administrar anestesia local porque contribuye a una práctica más eficiente. Anderson informa que aproximadamente el 90% de los higienistas dentales formados en anestesia local creen que este conjunto de habilidades tendría un efecto positivo a la hora de conseguir un empleo. Aproximadamente el 95% de los dentistas han delegado el control del dolor en un higienista dental.21 En muchos estados, los higienistas dentales pueden administrar anestesia local para procedimientos dentales y de higiene dental.1 La investigación apoya el lenguaje estatutario no restrictivo que fomenta el control del dolor administrado por los higienistas dentales como miembros integrales del equipo de atención de la salud oral.20
CONCLUSIÓN
La IANB puede ser una inyección difícil de administrar. El dominio de la técnica incluye la comprensión de la anatomía y la capacidad de utilizar técnicas alternativas para proporcionar mejores resultados al paciente y un mejor control del dolor. Los higienistas dentales deben dominar la administración de la IANB, ya que se requiere la anestesia de múltiples dientes y tejidos blandos, tanto por vía bucal como lingual, cuando se realiza el raspado y alisado radicular. El manejo del dolor es un conjunto de habilidades esenciales que necesita el higienista dental de hoy.
- La Asociación Americana de Higienistas Dentales. LocalAnesthesia Administration By Dental Hygienists State Chart (Administración de anestesia local por higienistas dentales). Disponible en: adha.org/resourcesdocs/7514_Local_Anesthesia_Requirements_by_State.pdf. Consultado el 8 de octubre de 2015.
- DeSantis JL, Liebow C. Four Common Mandibular Nerve Anomalies that Lead to Local Anesthesia Failures. J Am Dent Assoc. 1996;127:1081-1086.
- Khalil H. Una revisión básica sobre las técnicas de bloqueo del nervio alveolar inferior. Anesth Essays Res.2014;8:3-8.
- Bassett KB, DiMarco AC, Naughton DK. Anestesia local para profesionales dentales . 2nd ed. UpperSaddle River, New Jersey: Pearson Education Inc; 2015.
- Fehrenbach MJ, Herring SW. Anatomía ilustrada de la cabeza y el cuello . 4th ed. St: Elsevier-Saunders; 2012.
- Malamed S. Handbook of Local Anesthesia. 6th ed.St Louis: Elsevier-Mosby; 2013.
- Khoury J, Mihailidis S, Ghabriel M, Townsend G.Relaciones anatómicas dentro del espacio pterigomandibular humano. Clin Anat. 2010:23:936-944.
- Khoury JN, Mihailidis S, Ghabriel M, Townsend G.Applied anatomy of the pterygomandibular space: improving the success of inferior alveolar nerve blocks. Aust Dent J. 2011:56:112-121.
- Thangavelu K, Kannan R, Senthil Kumar N.Bloqueo del nervio alveolar inferior: Técnica alternativa. Anesth Essays Res. 2012;6:53-57.
- Wilson S, Johns P, Fuller PM. The inferior alveolarand mylohyoid nerves: an anatomic study and relationship to local anesthesia of the anterior mandibular teeth. J Am Dent Assoc.1984;108:350-352.
- Logothetis DD. Anestesia local para el higienista dental. St. Louis: Elsevier-Mosby; 2012.
- Holliday R, Jackson I. Posición superior del foramen mandibular y alteraciones necesarias en la técnica anestésica local: informe de un caso. Br Dent J. 2011;210:207-211.
- Malamed SF. Es el nervio mandibular blockpassé? Am Dent Assoc. 2011; 142(Suppl 9):3S-7S.
- Taghavi Zenous A, Ebrahimi H, Mahdipour M,Pourshahidi S, Amini P, Batankhah M. The incidence of intravascular needle entry during inferior alveolar nerve block injection. J Dent Res Dent Clin Dent Prospects. 2008;2:38-41.
- Becker DE, Reed KL. Essentials of local anestheticpharmacology. Anesth Prog. 2006;53:98-109.
- Hass DA. An Update on Local Anesthetics inDentistry. J Can Dent Assoc. 2002;68:546-551.
- Boynes SG, Zovko J, Bastin MR, Grillo MA,Shingledecker BD. Evaluación de los higienistas dentales sobre la educación y administración de anestesia local en los Estados Unidos. J Dent Hyg. 2011;85:67-74.
- Scofield JC, Gutmann ME, DeWald JP, CampbellPR. Acciones disciplinarias asociadas a la administración de anestésicos locales contra dentistas e higienistas dentales. J Dent Hyg. 2005;79:1-9.
- Boynes SG, Zovko J, Peskin RM. Local anesthesiaadministration by dental hygienists. Dent Clin North Am. 2010;54:769-778.
- Anderson JM. Use of local anesthesia bydental hygienists who completed a Minnesota CE course. J Dent Hyg. 2002;76:35-46.
De Dimensions of Dental Hygiene. November 2015;13(11):60–63.