Przeszczep komórek wysepki polega na umieszczeniu komórek pochodzących od dawcy narządu w ciele innej osoby. Jest on stosowany eksperymentalnie w leczeniu cukrzycy typu 1
Obraz dzięki uprzejmości UCSF Diabetes Education Online
Wysepki trzustkowe i komórki beta
Trzustka jest narządem wielkości dłoni, znajdującym się w jamie brzusznej w sąsiedztwie żołądka, jelit i innych narządów. Leży za żołądkiem i przed kręgosłupem. Trzustka produkuje soki, które pomagają w trawieniu pokarmu oraz hormony, takie jak insulina i glukagon, które utrzymują optymalny poziom cukru we krwi i pomagają organizmowi wykorzystywać i magazynować energię z pożywienia.
Przez trzustkę przebiegają skupiska komórek zwanych wysepkami Langerhansa. Wysepki składają się z kilku rodzajów komórek, w tym komórek beta, które wytwarzają insulinę. Insulina jest hormonem, który pomaga organizmowi wykorzystywać glukozę do produkcji energii.
Insulina a cukrzyca
Cukrzyca rozwija się, gdy organizm nie wytwarza wystarczającej ilości insuliny, nie może jej właściwie wykorzystać lub gdy obie te rzeczy występują jednocześnie, powodując gromadzenie się glukozy we krwi. Cukrzyca jest poważną chorobą, która, jeśli nie jest kontrolowana, może zagrażać życiu. Często wiąże się ona z długotrwałymi powikłaniami, które mogą wpływać na każdy układ i część ciała. Cukrzyca może przyczynić się do zaburzeń wzroku i ślepoty, chorób serca, udaru mózgu, niewydolności nerek, amputacji i uszkodzenia nerwów.
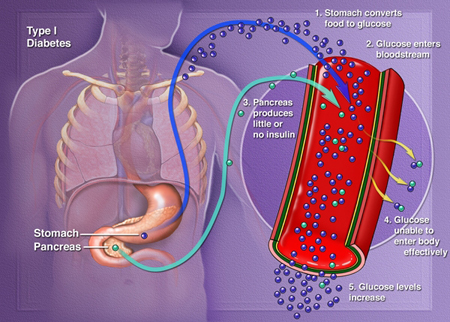
Cukrzyca typu 1
Cukrzyca typu 1 wynika z niezdolności organizmu do produkcji insuliny, hormonu, który „odblokowuje” komórki ciała, pozwalając glukozie na wniknięcie i zasilanie ich. Jest to choroba autoimmunologiczna, w której organizm postrzega komórki beta (komórki produkujące insulinę, znajdujące się w wysepkach trzustki) jako substancję obcą, więc układ odpornościowy pacjenta atakuje wysepki i zabija je. Szacuje się, że 5-10% Amerykanów, u których zdiagnozowano cukrzycę, choruje na cukrzycę typu 1. Większość osób z cukrzycą typu 1 nie ma rodzinnej historii choroby i obecnie nie ma sposobu, aby zapobiec wystąpieniu cukrzycy typu 1.
 |
|
| Obraz dzięki uprzejmości Clinical Islet Transplantation (CIT) Consortium, sponsorowanego przez National Institute of Diabetes & Digestive & Kidney Diseases (NIDDK) oraz National Institute of Allergy and Infectious Diseases (NIAID) |
Terapia insulinowa, podawana we wstrzyknięciu lub za pomocą pompy insulinowej, ratuje życie. Nie jest ona jednak doskonała. Większość osób z cukrzycą typu 1 nadal ma poziom glukozy we krwi, który jest powyżej normy. To naraża ich na ryzyko wystąpienia długoterminowych powikłań cukrzycy.
Niektórzy mają cukrzycę, którą lekarze nazywają labilną lub kruchą. Poziom glukozy we krwi waha się od wysokiego do niskiego pomimo najlepszych planów insulinowych.
Z tego powodu u osób, które przeżyły cukrzycę typu 1, często rozwijają się powikłania naczyniowe, takie jak retinopatia cukrzycowa, choroba oczu, która może powodować słabe widzenie i ślepotę, oraz nefropatia cukrzycowa, choroba nerek, która może prowadzić do ich niewydolności.
Nieświadomość hipoglikemii
Ci, którzy są w stanie utrzymać swój poziom glukozy we krwi na poziomie zbliżonym do normalnego, często mają problemy z niskim poziomem glukozy we krwi (hipoglikemia). Po wielu latach, niektórzy ludzie tracą wczesne objawy, które ostrzegają ich, że poziom glukozy we krwi spada. Nazywa się to nieświadomością hipoglikemii i zwiększa ryzyko ciężkiej hipoglikemii.
Nieświadomość hipoglikemii jest stanem zagrażającym życiu, który nie jest łatwo leczyć farmakologicznie i charakteryzuje się zmniejszeniem lub brakiem sygnałów ostrzegawczych o hipoglikemii. Niektórzy pacjenci z cukrzycą typu 1 są znani z ustawiania alarmów, aby obudzić ich kilka razy w nocy z obawy, że mogą mieć katastrofalny epizod hipoglikemii podczas snu. Dla takich osób, przeszczep wysepek trzustkowych jest realną opcją leczenia do rozważenia.
Przeszczep komórek wysepek Procedura
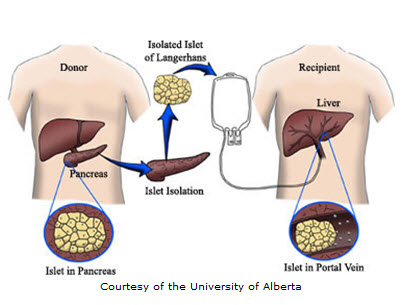
W przeszczepie wysepek, wysepki są pobierane z trzustki zmarłego dawcy narządu. Wysepki są oczyszczane, przetwarzane i przenoszone do innej osoby. Po wszczepieniu, komórki beta w tych wysepkach zaczynają wytwarzać i uwalniać insulinę. Naukowcy mają nadzieję, że transplantacja wysepek pomoże osobom z cukrzycą typu 1 żyć bez codziennych zastrzyków insuliny.
Badacze używają specjalistycznych enzymów do usunięcia wysepek z trzustki zmarłego dawcy. Ponieważ wysepki są kruche, transplantacja następuje wkrótce po ich usunięciu. Zazwyczaj pacjent otrzymuje co najmniej 10 000 „ekwiwalentów” wysepek na kilogram masy ciała, pobranych z dwóch trzustek dawcy. Pacjenci często wymagają dwóch przeszczepów, aby osiągnąć niezależność od insuliny. Niektóre przeszczepy wykorzystują mniejszą liczbę ekwiwalentów wysepek pobranych z jednej trzustki dawcy.
Transplantacje są często wykonywane przez radiologa, który wykorzystuje promienie rentgenowskie i ultradźwięki do wprowadzenia cewnika – małej plastikowej rurki – przez górną część brzucha do żyły wrotnej wątroby. Następnie wysepki są powoli wlewane przez cewnik do wątroby. Pacjent otrzymuje znieczulenie miejscowe i środek uspokajający. W niektórych przypadkach chirurg może przeprowadzić przeszczep przez małe nacięcie, stosując znieczulenie ogólne. Wydzielone z trzustki dawcy wysepki są podawane do wątroby. Po wszczepieniu, komórki beta w wysepkach zaczynają wytwarzać i uwalniać insulinę.
 |
|
| Obraz dzięki uprzejmości University of Alberta and the Clinical Islet Transplantation (CIT) Consortium, sponsorowanego przez National Institute of Diabetes & Digestive & Kidney Diseases (NIDDK) i National Institute of Allergy and Infectious Diseases (NIAID) |
Wysepki zaczynają wydzielać insulinę wkrótce po przeszczepie. Jednak pełna funkcja wysepek i wzrost nowych naczyń krwionośnych związanych z wysepkami wymaga czasu. Lekarz zleci wiele badań w celu sprawdzenia poziomu glukozy we krwi po przeszczepie, a insulina jest zwykle podawana do czasu, gdy wysepki będą w pełni funkcjonalne.
Korzyści i ryzyko przeszczepu wysepek
Korzyści
Celem przeszczepu wysepek jest wszczepienie wystarczającej liczby wysepek, aby kontrolować poziom glukozy we krwi bez zastrzyków insuliny. Inne korzyści mogą obejmować lepszą kontrolę stężenia glukozy i zapobieganie potencjalnie niebezpiecznym epizodom hipoglikemii. Ponieważ dobra kontrola stężenia glukozy we krwi może spowolnić lub zapobiec postępowi powikłań związanych z cukrzycą, takich jak choroby serca, nerek oraz uszkodzenia nerwów lub oczu, udany przeszczep może zmniejszyć ryzyko wystąpienia tych powikłań.
Ryzyko
Ryzyko związane z przeszczepem wysepek obejmuje ryzyko związane z procedurą przeszczepu – w szczególności krwawienie i zakrzepy krwi – oraz skutki uboczne leków immunosupresyjnych, które biorcy przeszczepu muszą przyjmować, aby powstrzymać układ odpornościowy przed odrzuceniem przeszczepionych wysepek.
Większość ludzi potrzebuje dwóch wlewów w różnym czasie, aby uzyskać wystarczającą ilość wysepek, które działają, a niektórzy potrzebują trzech. Tak więc, nawet jeśli transplantacja wysepek okaże się skuteczna, obecnie nie ma wystarczającej liczby dostępnych trzustek od dawców, aby leczyć wszystkich chorych na cukrzycę typu 1.
Immunosupresja i odrzucenie
Jak w przypadku każdego przeszczepu narządów, biorca przeszczepu wysepek musi codziennie przyjmować leki, aby organizm nie odrzucił wysepek. Układ odpornościowy jest zaprogramowany do niszczenia bakterii, wirusów i tkanek, które rozpoznaje jako „obce”, w tym przeszczepionych wysepek. Ponadto, reakcja autoimmunologiczna, która zniszczyła własne wysepki biorcy przeszczepu, może powrócić i zaatakować przeszczepione wysepki.
Te leki narażają osobę na ryzyko infekcji i niektórych nowotworów. Mogą one również powodować skutki uboczne, które wahają się od łagodnych do ciężkich. Niektórzy ludzie, którzy otrzymali przeszczep wysepek, musieli zaprzestać przyjmowania tych leków z powodu skutków ubocznych, a następnie ich nowe wysepki przestały działać.
Nowe protokoły immunosupresji
Protokół z Edmonton wprowadził stosowanie nowej kombinacji leków immunosupresyjnych, zwanych również lekami zapobiegającymi odrzuceniu przeszczepu, w tym daklizumabu (Zenapax), sirolimusu (Rapamune) i takrolimusu (Prograf). Daklizumab jest podawany dożylnie zaraz po przeszczepie, a następnie odstawiany. Sirolimus i takrolimus, dwa główne leki, które powstrzymują układ odpornościowy przed niszczeniem przeszczepionych wysepek, muszą być przyjmowane przez całe życie lub tak długo, jak długo wysepki funkcjonują.
Leki te mają znaczące działania niepożądane, a ich długoterminowe skutki nadal nie są w pełni znane. Natychmiastowe skutki uboczne leków immunosupresyjnych mogą obejmować owrzodzenia jamy ustnej i problemy żołądkowo-jelitowe, takie jak rozstrój żołądka i biegunka. Pacjenci mogą mieć również podwyższony poziom cholesterolu we krwi, nadciśnienie, niedokrwistość, zmęczenie, obniżoną liczbę białych krwinek, obniżoną funkcję nerek oraz zwiększoną podatność na infekcje bakteryjne i wirusowe. Przyjmowanie leków immunosupresyjnych zwiększa również ryzyko wystąpienia nowotworów i raka.
Badacze nadal opracowują i badają modyfikacje schematu lekowego protokołu Edmonton, w tym stosowanie nowych leków i nowych kombinacji leków zaprojektowanych w celu zmniejszenia zniszczenia przeszczepionych wysepek i promowania ich udanej implantacji. Terapie te mogą pomóc biorcom przeszczepów w osiągnięciu lepszej funkcji i trwałości przeszczepionych wysepek przy mniejszej ilości działań niepożądanych. Ostatecznym celem jest osiągnięcie tolerancji immunologicznej przeszczepionych wysepek, w której układ odpornościowy pacjenta nie rozpoznaje już wysepek jako obcych. Jeśli zostanie osiągnięta, tolerancja immunologiczna pozwoli pacjentom na utrzymanie przeszczepionych wysepek bez długotrwałej immunosupresji.
Badacze próbują również znaleźć nowe podejścia, które pozwolą na udaną transplantację bez stosowania leków immunosupresyjnych. Na przykład, w jednym z badań testuje się przeszczepianie wysepek, które są otoczone specjalną powłoką zaprojektowaną w celu zapobiegania odrzuceniu.
Brak wysepek
Poważną przeszkodą w powszechnym stosowaniu przeszczepów wysepek jest ich niedobór. Chociaż każdego roku w Stanach Zjednoczonych dostępne są narządy od około 7000 zmarłych dawców, mniej niż połowa oddanych trzustek nadaje się do przeszczepienia całego organu trzustki lub do pobrania wysepek – co wystarcza tylko dla niewielkiego odsetka osób z cukrzycą typu 1.
Jednakże naukowcy stosują różne metody rozwiązania tego problemu, takie jak przeszczepianie wysepek z pojedynczej oddanej trzustki, z części trzustki żywego dawcy lub od świń. Naukowcy przeszczepili wysepki świńskie innym zwierzętom, w tym małpom, poprzez kapsułkowanie wysepek lub zastosowanie leków zapobiegających odrzuceniu. Innym podejściem jest tworzenie wysepek z innych typów komórek, takich jak komórki macierzyste. Nowe technologie mogłyby zostać wykorzystane do hodowli wysepek w laboratorium.