Objectivos de Aprendizagem
No final desta secção, poderá fazê-lo:
- Descrever as duas consequências fisiológicas básicas da transfusão de sangue incompatível
- Comparar e contrastar grupos sanguíneos ABO e Rh
- Identificar quais os grupos sanguíneos que podem ser transfundidos em segurança em pacientes com diferentes tipos de ABO
- Discutam a fisiopatologia da doença hemolítica do recém-nascido
Transfusões de sangue em humanos eram procedimentos arriscados até à descoberta dos principais grupos sanguíneos humanos por Karl Landsteiner, um biólogo e médico austríaco, em 1900. Até esse ponto, os médicos não compreendiam que a morte por vezes se seguia a transfusões de sangue, quando o tipo de sangue do doador infundido no paciente era incompatível com o próprio sangue do paciente. Os grupos sanguíneos são determinados pela presença ou ausência de moléculas marcadoras específicas nas membranas plasmáticas de eritrócitos. Com a sua descoberta, tornou-se possível, pela primeira vez, combinar os tipos de sangue do doador e prevenir reacções transfusionais e mortes.
Antigenes, Anticorpos, e Reacções Transfusionais
Antigenes são substâncias que o corpo não reconhece como pertencendo ao “eu” e que, portanto, desencadeiam uma resposta defensiva dos leucócitos do sistema imunitário. (Procure mais informação adicional sobre imunidade.) Aqui, vamos focar o papel da imunidade nas reacções de transfusão de sangue. Com as hemácias em particular, poderá ver os antigénios referidos como isoantigénios ou aglutinogénios (antigénios de superfície) e os anticorpos referidos como isoanticorpos ou aglutininas. Neste capítulo, utilizaremos os termos mais comuns antigenes e anticorpos.
Antigenes são geralmente grandes proteínas, mas podem incluir outras classes de moléculas orgânicas, incluindo carbohidratos, lípidos, e ácidos nucleicos. Após uma infusão de sangue incompatível, aparecem eritrócitos com antigénios estranhos na corrente sanguínea e desencadeiam uma resposta imunitária. Proteínas chamadas anticorpos (imunoglobulinas), que são produzidas por certos linfócitos B chamados plasmócitos, ligam-se aos antigénios nas membranas plasmáticas dos eritrócitos infundidos e provocam a sua adesão uns aos outros.
- Porque os braços dos anticorpos em forma de Y ligam-se aleatoriamente a mais do que uma superfície de eritrócitos não autóctones, formam tufos de eritrócitos. Este processo chama-se aglutinação.
- Os tufos de eritrócitos bloqueiam pequenos vasos sanguíneos em todo o corpo, privando os tecidos de oxigénio e nutrientes.
- As tufos de eritrócitos são degradados, num processo chamado hemólise, a sua hemoglobina é libertada para a corrente sanguínea. Esta hemoglobina viaja para os rins, que são responsáveis pela filtração do sangue. No entanto, a carga de hemoglobina libertada pode facilmente sobrecarregar a capacidade do rim de a limpar, e o paciente pode rapidamente desenvolver insuficiência renal.
Mais de 50 antigénios foram identificados nas membranas eritrocitárias, mas os mais significativos em termos de danos potenciais para os pacientes são classificados em dois grupos: o grupo sanguíneo ABO e o grupo sanguíneo Rh.
O grupo sanguíneo ABO
Embora o nome do grupo sanguíneo ABO consista em três letras, a tipagem de sangue ABO designa a presença ou ausência de apenas dois antigénios, A e B. Ambos são glicoproteínas. As pessoas cujos eritrócitos têm antigénios A nas suas superfícies da membrana eritrócita são designadas por tipo sanguíneo A, e aquelas cujos eritrócitos têm antigénios B são do tipo sanguíneo B. As pessoas também podem ter antigénios A e B nos seus eritrócitos, caso em que são do tipo sanguíneo AB. As pessoas que não têm antigénios A nem B são designadas tipo sanguíneo O. Os tipos sanguíneos ABO são determinados geneticamente.
Normalmente o corpo deve ser exposto a um antigénio estranho antes que um anticorpo possa ser produzido. Este não é o caso para o grupo sanguíneo ABO. Os indivíduos com sangue do tipo A – sem qualquer exposição prévia a sangue incompatível – têm anticorpos pré-formados ao antigénio B que circula no seu plasma sanguíneo. Estes anticorpos, referidos como anticorpos anti-B, causarão aglutinação e hemólise se alguma vez encontrarem eritrócitos com antigénios B. Da mesma forma, um indivíduo com sangue tipo B tem anticorpos anti-A pré-formados. Os indivíduos com sangue do tipo AB, que tem ambos os antigénios, não têm anticorpos pré-formados para nenhum deles. As pessoas com sangue tipo O não têm antigénios A e B nos seus eritrócitos, mas tanto os anti-A como os anti-B circulam no seu plasma sanguíneo.
Rh Grupos sanguíneos
O grupo sanguíneo Rh é classificado de acordo com a presença ou ausência de um segundo antigénio eritrócito identificado como Rh. (Foi primeiro descoberto num tipo de primata conhecido como rhesus macaque, que é frequentemente utilizado na investigação, porque o seu sangue é semelhante ao dos humanos). Embora tenham sido identificados dezenas de antigénios de Rh, apenas um, designado D, é clinicamente importante. Os que têm o antigénio Rh D presente nos seus eritrócitos – cerca de 85% dos americanos – são descritos como Rh positivos (Rh+) e os que não têm são Rh negativos (Rh-). Note-se que o grupo Rh é distinto do grupo ABO, pelo que qualquer indivíduo, independentemente do seu tipo sanguíneo ABO, pode ter ou não ter este antigénio Rh. Ao identificar o tipo sanguíneo de um paciente, o grupo Rh é designado pela adição da palavra positiva ou negativa ao tipo ABO. Por exemplo, A positivo (A+) significa sangue ABO do grupo A com o antigénio Rh presente, e AB negativo (AB-) significa sangue ABO do grupo AB sem o antigénio Rh.
O gráfico seguinte resume a distribuição dos tipos de sangue ABO e Rh nos Estados Unidos.
| A+ | 24 | 27 | 33 | 29 |
| 2 | 0.5 | 7 | 2 | |
| B+ | 18 | 25 | 9 | |
| B- | 1 | 0.4 | 2 | 1 |
| AB+ | 7 | 3 | 2 | 0.3 | 0.1 | 1 | 1 | 0.2 |
| O+ | 47 | 39 | 37 | 53 |
| O- | 4 | 1 | 8 | 4 |
Em contraste com os anticorpos do grupo ABO, que são pré-formados, os anticorpos para o antigénio Rh só são produzidos em indivíduos Rh- após exposição ao antigénio. Este processo, chamado sensibilização, ocorre após uma transfusão com sangue incompatível com Rh- ou, mais comummente, com o nascimento de um bebé Rh+ para uma mãe Rh-. Os problemas são raros numa primeira gravidez, uma vez que as células Rh+ do bebé raramente atravessam a placenta (o órgão de troca de gases e nutrientes entre o bebé e a mãe). Contudo, durante ou imediatamente após o nascimento, a mãe Rh- pode ser exposta às células Rh+ do bebé (Figura 1). Pesquisas demonstraram que isto ocorre em cerca de 13-14 por cento de tais gravidezes. Após a exposição, o sistema imunitário da mãe começa a gerar anticorpos anti-Rh. Se a mãe conceber então outro bebé Rh+, os anticorpos Rh que produziu podem atravessar a placenta para a corrente sanguínea fetal e destruir as hemácias fetais. Esta condição, conhecida como doença hemolítica do recém-nascido (HDN) ou eritroblastose fetal, pode causar anemia em casos ligeiros, mas a aglutinação e a hemólise podem ser tão graves que sem tratamento o feto pode morrer no útero ou pouco tempo após o nascimento.

Figure 1. A primeira exposição de uma mãe Rh- a Rh+ eritrócitos durante a gravidez induz a sensibilização. Anticorpos anti-Rh começam a circular na corrente sanguínea da mãe. Uma segunda exposição ocorre com uma gravidez subsequente com um feto Rh+ no útero. Os anticorpos anti-Rh maternos podem atravessar a placenta e entrar na corrente sanguínea fetal, causando aglutinação e hemólise dos eritrócitos fetais.
Um medicamento conhecido como RhoGAM, abreviatura de Rh imunoglobulina, pode impedir temporariamente o desenvolvimento de anticorpos Rh na mãe Rh-, evitando assim esta doença potencialmente grave para o feto. Os anticorpos RhoGAM destroem qualquer eritrócito fetal Rh+ que possa atravessar a barreira placentária. O RhoGAM é normalmente administrado às mães Rh- durante as semanas 26-28 da gravidez e nas 72 horas seguintes ao nascimento. Tem provado ser notavelmente eficaz na redução da incidência de HDN. Anteriormente, observámos que a incidência de HDN numa gravidez posterior de Rh+ a uma mãe Rh- é de cerca de 13-14 por cento sem tratamento preventivo. Desde a introdução do RhoGAM em 1968, a incidência caiu para cerca de 0,1% nos Estados Unidos.
Determinar os tipos de sangue ABO
Clínicos são capazes de determinar o tipo de sangue de um paciente rápida e facilmente usando anticorpos preparados comercialmente. Uma amostra de sangue desconhecida é atribuída em poços separados. Num poço é adicionada uma pequena quantidade de anticorpos anti-A, e noutro uma pequena quantidade de anticorpos anti-B. Se o antigénio estiver presente, os anticorpos causarão aglutinação visível das células (Figura 2). O sangue deve também ser testado para anticorpos Rh.

Figure 2. Esta amostra de um cartão “de cabeceira” produzido comercialmente permite a digitação rápida tanto do sangue de um receptor como do doador antes da transfusão. O cartão contém três sítios ou poços de reacção. Um é revestido com um anticorpo anti-A, outro com um anticorpo anti-B, e outro com um anticorpo anti-D (testes para a presença do factor Rh D). A mistura de uma gota de sangue e soro em cada poço permite que o sangue interaja com uma preparação de anticorpos específicos do tipo, também chamados anti-seras. A aglutinação de hemácias num determinado local indica uma identificação positiva dos antigénios do sangue, neste caso A e Rh para o tipo de sangue A+. Para efeitos de transfusão, os tipos de sangue do dador e do receptor devem corresponder.
ABO Transfusion Protocols
Para evitar reacções transfusionais, é melhor transfundir apenas tipos de sangue correspondentes; ou seja, um receptor do tipo B+ deve, idealmente, receber sangue apenas de um dador do tipo B+ e assim por diante. Dito isto, em situações de emergência, quando uma hemorragia aguda ameaça a vida do paciente, pode não haver tempo para a correspondência cruzada para identificar o tipo de sangue. Nestes casos, o sangue de um dador universal – um indivíduo com sangue do tipo O – pode ser transfundido. Recordar que os eritrócitos do tipo O não apresentam antigénios A ou B. Assim, os anticorpos anti-A ou anti-B que possam estar a circular no plasma sanguíneo do doente não encontrarão quaisquer antigénios eritrócitos de superfície no sangue doado e, portanto, não serão provocados numa resposta. Um problema com esta designação de dador universal é que, se o indivíduo O- tinha exposição prévia ao antigénio Rh, os anticorpos Rh podem estar presentes no sangue doado. Além disso, a introdução de sangue tipo O num indivíduo com sangue tipo A, B, ou AB irá no entanto introduzir anticorpos contra ambos os antigénios A e B, uma vez que estes estão sempre a circular no plasma sanguíneo tipo O. Isto pode causar problemas para o receptor, mas como o volume de sangue transfundido é muito inferior ao volume de sangue do próprio paciente, os efeitos adversos dos relativamente poucos anticorpos plasmáticos infundidos são tipicamente limitados. O factor Rh também desempenha um papel. Se os indivíduos Rh- que recebem sangue tiverem tido exposição prévia ao antigénio Rh, os anticorpos para este antigénio podem estar presentes no sangue e desencadear a aglutinação até certo ponto. Embora seja sempre preferível cruzar o sangue de um doente antes da transfusão, numa verdadeira situação de emergência com risco de vida, isto nem sempre é possível, e estes procedimentos podem ser implementados.
Um doente com tipo sanguíneo AB+ é conhecido como receptor universal. Este doente pode teoricamente receber qualquer tipo de sangue, porque o próprio doente com antigénios A e B na superfície do eritrócito não produz anticorpos anti-A ou anti-B. Além disso, um doente Rh+ pode receber tanto sangue Rh+ como Rh-. Contudo, tenha em mente que o sangue do doador conterá anticorpos circulantes, mais uma vez com possíveis implicações negativas. A figura 3 resume os tipos de sangue e compatibilidades.
No local de acidentes com veículos múltiplos, de missões militares e de catástrofes naturais ou causadas pelo homem, muitas vítimas podem sofrer simultaneamente de hemorragia aguda, mas o sangue do tipo O pode não estar imediatamente disponível. Nestas circunstâncias, os médicos podem pelo menos tentar substituir parte do volume de sangue que foi perdido. Isto é feito através da administração intravenosa de uma solução salina que fornece fluidos e electrólitos em proporções equivalentes às do plasma sanguíneo normal. Está em curso a investigação para desenvolver um sangue artificial seguro e eficaz que desempenhe a função de transporte de oxigénio do sangue sem as hemácias, permitindo transfusões no campo sem preocupação de incompatibilidade. Estes substitutos do sangue contêm normalmente hemoglobina – bem como portadores de oxigénio à base de perfluorocarbono.
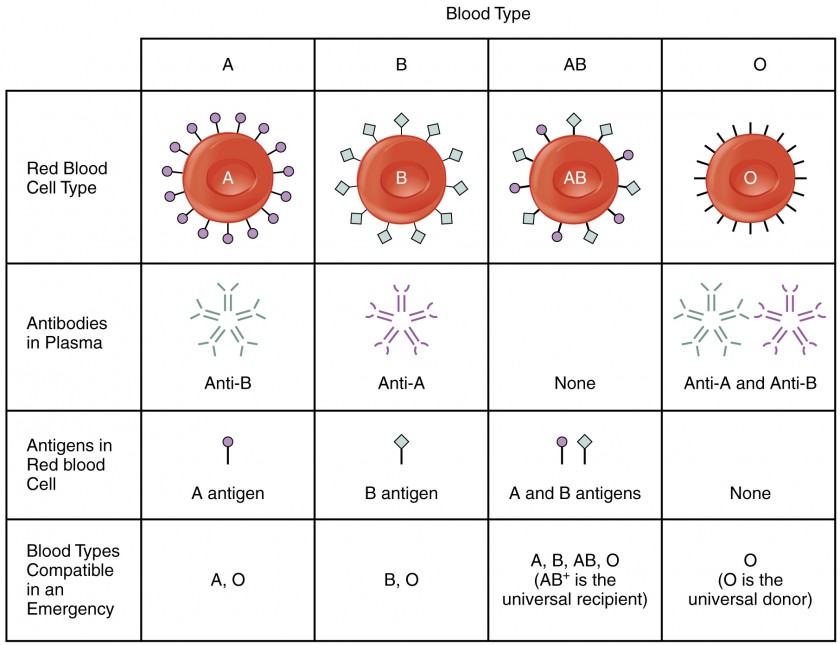
Figure 3. Esta tabela resume as características dos tipos de sangue no grupo sanguíneo ABO. Ver o texto para mais sobre o conceito de doador universal ou receptor.
Capítulo Revisão
Antigenes são moléculas não próprias, geralmente grandes proteínas, que provocam uma resposta imunológica. Nas reacções transfusionais, os anticorpos ligam-se aos antigénios nas superfícies dos eritrócitos e provocam aglutinação e hemólise. Os antigénios do grupo sanguíneo ABO são designados por A e B. As pessoas com sangue tipo A têm antigénios A nos seus eritrócitos, enquanto que as pessoas com sangue tipo B têm antigénios B. As que têm sangue AB têm antigénios A e B, e as que têm sangue do tipo O não têm antigénios A nem B. O plasma sanguíneo contém anticorpos pré-formados contra os antigénios não presentes nos eritrócitos de uma pessoa.
Um segundo grupo de antigénios sanguíneos é o grupo Rh, o mais importante dos quais é Rh D. As pessoas com sangue Rh- não têm este antigénio nos seus eritrócitos, enquanto que as que são Rh+ têm. Cerca de 85 por cento dos americanos são Rh+. Quando uma mulher que é Rh- fica grávida de um feto Rh+, o seu corpo pode começar a produzir anticorpos anti-Rh. Se ela ficar subsequentemente grávida de um segundo feto Rh+ e não for tratada preventivamente com RhoGAM, o feto estará em risco de uma reacção antigénio-anticorpo, incluindo a aglutinação e hemólise. Isto é conhecido como doença hemolítica do recém-nascido.
P>Parcação cruzada para determinar o tipo de sangue é necessária antes da transfusão de sangue, a menos que a doente esteja a sofrer uma hemorragia que constitua uma ameaça imediata à vida, caso em que o tipo O- sangue pode ser transfundido.
Self Check
Responder à(s) pergunta(ões) abaixo para ver até que ponto compreende os tópicos abordados na secção anterior.
Perguntas de pensamento crítico
- Na sequência de um acidente de automóvel, um paciente é levado para o departamento de emergência com múltiplas lesões traumáticas, causando hemorragia grave. O estado do paciente é crítico, e não há tempo para determinar o seu tipo de sangue. Que tipo de sangue é transfundido, e porquê?
li>Em preparação para uma cirurgia programada, um paciente visita o laboratório do hospital para uma recolha de sangue. O técnico recolhe uma amostra de sangue e efectua um teste para determinar o seu tipo. Ela coloca uma amostra de sangue do paciente em dois poços. Ao primeiro poço, acrescenta um anticorpo anti-A. Ao segundo acrescenta o anticorpo anti-B. Ambas as amostras são visivelmente aglutinadas. O técnico cometeu algum erro, ou trata-se de uma resposta normal? Se normal, que tipo de sangue é que isto indica?
Glossário
grupo sanguíneo ABO: classificação do tipo sanguíneo baseada na presença ou ausência de glicoproteínas A e B na superfície da membrana eritrocitária
aglutinação: agregação de células em massas ligadas por anticorpos
correspondência cruzada: teste sanguíneo para identificação do tipo de sangue utilizando anticorpos e pequenas amostras de sangue
hemólise: destruição (lise) de eritrócitos e libertação da sua hemoglobina em circulação
doença hemolítica do recém-nascido (HDN): (também, eritroblastose fetalis) desordem que causa aglutinação e hemólise num feto Rh+ ou recém-nascido de uma mãe Rh-
Grupo sanguíneo Rh: classificação do tipo sanguíneo baseada na presença ou ausência do antigénio Rh na superfície da membrana eritrocitária
doador universal: indivíduo com sangue tipo O
receptor universal: indivíduo com sangue tipo AB+