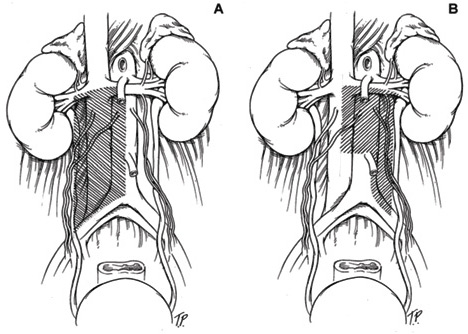
A.I limiti del modello di dissezione per i tumori del lato destro consistono in uretere (laterale), punto medio dell’aorta (mediale), biforcazione dei vasi iliaci (inferiore) e ilo renale (superiore).B. I limiti di dissezione del modello per i tumori del lato sinistro consistono in uretere (laterale), punto medio della vena cava (mediale), biforcazione dei vasi iliaci (distale) e ilo renale (superiore).
Ragionamento
Poiché i testicoli si formano e si sviluppano vicino ai reni in un feto, l’approvvigionamento di sangue, il drenaggio linfatico e i nervi del testicolo hanno origine vicino al rene su quel lato. Pertanto, il cancro del testicolo ha un modello di diffusione molto prevedibile. La zona di atterraggio primaria per le metastasi del cancro del testicolo sono i linfonodi del retroperitoneo – l’area intorno e tra l’aorta e la vena cava inferiore a livello dei reni. Pertanto, la dissezione linfonodale retroperitoneale (RPLND) è un’importante opzione chirurgica per gli uomini con cancro del testicolo.
Indicazioni
Tradizionalmente, la RPLND viene eseguita attraverso una grande incisione sulla linea mediana (lungo tutto l’addome) ed eseguita solo in centri di eccellenza ad alto volume a causa della rarità della malattia e delle sfide tecniche della chirurgia. Più recentemente, la RPLND minimamente invasiva è diventata un’opzione per gli uomini con cancro del testicolo, riducendo drasticamente la convalescenza dell’operazione e offrendo i vantaggi di evitare la chemioterapia e il rigoroso AS. La RPLND è stata un pilastro della terapia per i tumori germinali non seminomatosi di stadio clinico I (NSGCT), in quanto ha permesso una migliore stadiazione della malattia e ha offerto un beneficio terapeutico per molti pazienti. Tuttavia, più del 70% dei pazienti non avrà mai bisogno di una RPLND e viene sovratrattrattato dalla chirurgia. La RPLND è caduta in disgrazia presso molti medici e organizzazioni a causa della morbilità della procedura e dell’alto rischio di sovratrattamento.
La RPLND mini-invasiva cambia il processo di pensiero per il cancro del testicolo CSI, in quanto cambia il rapporto tra rischio e beneficio, poiché la morbilità associata alla procedura è drasticamente ridotta rispetto alla chirurgia aperta tradizionale. Inoltre, la RPLND mininvasiva può essere eseguita per i pazienti con sospetto di metastasi linfonodali a basso carico (stadio clinico II) nella speranza di evitare la chemioterapia.
Molti pazienti con metastasi linfonodali, specialmente quelli con seminoma, riceveranno la chemioterapia. In alcuni pazienti, i linfonodi si ridurranno, ma non scompariranno completamente. In altri pazienti, i linfonodi rimpiccioliti cresceranno lentamente, indicando che il cancro vitale o un teratoma possono crescere nel retroperitoneo. Per questi pazienti, una RPLND post-chemioterapia è spesso indicata per rimuovere il cancro non adeguatamente trattato dalla chemioterapia.
RPLND mini-invasiva
Una RPLND mini-invasiva comporta l’uso di piccole incisioni e strumenti per eseguire una RPLND. Johns Hopkins è stata una delle istituzioni pioniere nella RPLND minimamente invasiva, eseguendo oltre 100 RPLND laparoscopiche dal 1992. Con la tecnologia robotica, la maggior parte delle RPLND mininvasive vengono eseguite con assistenza robotica, poiché questa tecnologia consente un migliore controllo e una dissezione più precisa intorno a importanti strutture vascolari e ai nervi che controllano l’eiaculazione.
La maggior parte delle RPLND mininvasive viene eseguita in uomini con tumori germinali non seminomatosi in stadio clinico I. Questi uomini non hanno linfonodi visibili ingranditi. Per questi uomini, può essere eseguita una dissezione unilaterale (o unilaterale) della sagoma. Il drenaggio linfatico nel corpo va da destra a sinistra. Pertanto, gli uomini con un tumore testicolare sul lato sinistro possono essere sottoposti a una dima modificata sul lato sinistro, che comporta la dissezione del tessuto linfatico sull’aorta e intorno ad essa. Per gli uomini con tumori testicolari sul lato destro, il tessuto linfatico da intorno alla vena cava all’aorta deve essere rimosso.
Per gli uomini con tumori NSGCT in stadio clinico II, può essere eseguita una RPLND minimamente invasiva. Tuttavia, si raccomanda a qualsiasi paziente con linfonodi ingrossati di sottoporsi a una RPLND bilaterale completa (su entrambi i lati).
Ci sono molti vantaggi teorici e reali nel sottoporsi a una RPLND minimamente invasiva:
- Evitare la chemioterapia: gli effetti collaterali a lungo termine della chemioterapia non sono noti per uomini giovani con una lunga aspettativa di vita. Possibili effetti collaterali tardivi includono:
- Malattie cardiovascolari precoci.
- Aumento del tasso di tumori maligni secondari (leucemia e linfoma più comuni).
- Residenza ospedaliera e recupero più brevi: La maggior parte dei pazienti lascia l’ospedale il giorno dopo l’intervento.
- Evitare una RPLND post-chemioterapia: I tassi di complicazione dopo la RPLND post-chemioterapia sono più alti, la degenza ospedaliera e il tempo di recupero sono anche più lunghi.
- Basso tasso di aneiaculazione: I tassi di aneiaculazione dopo la RPLND unilaterale, template sono del 5% o meno.
Post-chemioterapia RPLND
Per alcuni uomini trattati con chemioterapia, i linfonodi nel retroperitoneo non rispondono alla chemioterapia o crescono lentamente dopo un periodo di contrazione. In questi casi, la massa retroperitoneale può essere un tumore vitale (10-15%) o un teratoma (40-50%). Il teratoma nel retroperitoneo non risponde alla chemioterapia e continuerà a crescere fino a comprimere una struttura vitale come la vena cava inferiore o l’intestino – un processo chiamato sindrome del teratoma crescente.
Un RPLND post-chemioterapia è un intervento estremamente impegnativo. La chemioterapia può far sì che i linfonodi nel retroperitoneo si fondano con importanti strutture circostanti come l’aorta, la vena cava, l’intestino e i reni. La rimozione sicura dei linfonodi cancerosi comporta una dissezione precisa e spesso la rimozione di organi adiacenti piuttosto che il rischio di gravi lesioni vascolari o intestinali. La maggior parte delle RPLND post-chemioterapia viene eseguita in un approccio di squadra, con chirurghi vascolari, generali e toracici disponibili caso per caso. L’intervento chirurgico comporta il più delle volte una grande incisione per tutta la lunghezza dell’addome e una permanenza in ospedale da tre a cinque giorni. Il recupero può richiedere fino a due o quattro settimane prima di sentirsi al 100%. Tuttavia, la RPLND post-chemioterapia può essere un intervento salvavita e, se eseguita in centri esperti, ha risultati eccellenti.
Complicanze della RPLND
Il tasso di complicanze per una RPLND primaria è circa il 5% e circa il 15% per una RPLND post-chemioterapia. Le complicazioni gravi sono rare (meno del 2%) e includono:
- Aneiaculazione.
- Sanguinamento grave che richiede una trasfusione di sangue.
- Fuga linfatica (ascite chilosa).
Aneiaculazione
I nervi che controllano l’eiaculazione (espulsione di liquido dal pene durante l’orgasmo) si trovano nel retroperitoneo. I nervi simpatici controllano l’eiaculazione e corrono lateralmente e parallelamente ai grandi vasi prima di convergere alla base dell’aorta (dove si ramifica per formare le arterie iliache) prima di viaggiare verso le vescicole seminali, i vasi deferenti, la prostata e il collo della vescica. Con tecniche che risparmiano i nervi, i tassi di aneiaculazione sono del 5-10% sia per la RPLND primaria minimamente invasiva che per quella aperta. Le percentuali di aneiaculazione sono più alte per la RPLND post-chemioterapia, poiché i nervi non possono sempre essere risparmiati per rimuovere il cancro.
Sanguinamento grave
Sanguinamento grave si verifica in meno del 2% dei casi. Tuttavia, il sanguinamento dall’aorta o dalla vena cava può richiedere una trasfusione di sangue ed essere potenzialmente pericoloso per la vita. Nei casi in cui i linfonodi retroperitoneali appaiono vicini o aderenti all’aorta o alla vena cava, è spesso più sicuro rimuovere chirurgicamente una parte del vaso sanguigno. A seconda delle dimensioni del tumore e della complessità della riparazione, un chirurgo vascolare può far parte del team operativo.
Liquidazione linfatica (ascite chilosa)
Come i canali linfatici nel retroperitoneo sono interrotti, raramente può verificarsi una perdita linfatica. Il Suo chirurgo userà una varietà di tecniche intraoperatorie per prevenire la perdita linfatica. Inoltre, poiché il fluido linfatico è “alimentato” dai cibi grassi, un nutrizionista vi insegnerà una dieta a basso contenuto di grassi e come riprendere lentamente una dieta normale nelle settimane successive all’intervento.
L’ascite chilosa si risolve quasi sempre in poche settimane o mesi, ma può essere problematica da trattare. I trattamenti per l’ascite chilosa includono una dieta ristretta, il posizionamento di drenaggi addominali (o drenaggio intermittente), farmaci per diminuire la quantità di fluidi linfatici o procedure di radiologia interventistica. Johns Hopkins è un centro esperto nel trattamento dell’ascite chilosa refrattaria con linfoangiografia e scleroterapia. La chirurgia è l’ultima risorsa in casi rari.